Симптомы
Симптоматика такого явления может быть как явной, так и маскироваться под заболевания внутренних органов и другие патологии. Часто лечение защемления нерва в грудном отделе позвоночника нужно людям, которые обратились к доктору с жалобами на сердце, желудок и другие внутренние органы, поскольку боль иннервирует именно в них. Стоит знать, как себя проявляет защемление нерва, чтобы вовремя распознать состояние и обратиться к неврологу.
Боли в груди
Симптомы защемления в грудном отделе позвоночника часто очень похожи на проявления приступа стенокардии. Человек жалуется на следующее:
- под лопаткой и в груди сильно болит и печет;
- не хватает воздуха и не получается полностью вдохнуть;
- руки немеют;
- на теле проступает холодный пот.
Чтобы исключить состояние, которое наступает при стенокардии, можно положить под язык две таблетки нитроглицерина. Если проблемы с сердцем, это средство их устранит в течение 5 минут, если же с ущемленным нервом, то ситуация не улучшится. При этом будет отмечаться сильная болезненность в области позвонков.
Проблемы с ЖКТ
Узнать, какими могут быть симптомы и лечение защемления грудного отдела позвоночника, может понадобиться человеку, испытывающему на фоне боли в спине проблемы с пищеварением. Человек может отмечать:
- Боли в кишечнике при попытке смены положения.
- Спазматические болевые ощущения в животе.
- Расстройства стула.
Такие симптомы могут указывать не только на защемление, но и на более серьезное состояние – выпадение межпозвоночной грыжи или смещение позвонков.
Причины защемления нерва
Сжатие нерва в зоне шеи — распространенный недуг, который развивается из-за сдавливания нервных окончаний артерий, расположенных в шейной части позвоночника. Вызвать защемление могут мышцы, межпозвонковые диски или позвонки. Наиболее частым виновником патологии считается остеохондроз и его последствия.
 Чаще всего защемление нервов происходит в позвонках (С1, С2, С3, С4, С5)
Чаще всего защемление нервов происходит в позвонках (С1, С2, С3, С4, С5)
К числу иных причин, способствующих появлению расстройства, относятся:
- врожденные пороки развития;
- травмы при выходе из родовых путей;
- генетическая предрасположенность;
- склонность к мышечным спазмам;
- увеличение соединительной ткани;
- наросты на костях;
- травмирования позвоночного столба;
- деформации позвонков.
Спровоцировать сжатие нервного корешка могут следующие факторы:
- резкие наклоны головы;
- частые переохлаждения;
- стресс и другие эмоциональные нагрузки;
- тяжёлый физический труд;
- гиподинамия;
- слабый тонус мышц;
- избыточная масса тела;
- недостаток жидкости в организме;
- дисфункция эндокринной системы;
- заболевания в острой стадии;
- рост новообразований или увеличение рубцов;
- реабилитация после хирургического вмешательства.
Видео: “Защемление нерва в шее”
Основные методы лечения межреберной невралгии и его результаты
Продолжительность комплексных лечебных сеансов при межреберной невралгии в клинике «Тибет» обычно составляет от 1 до 1,5 часов. Сеансы включают ряд обязательных процедур, которые дополняют и усиливают эффект друг друга. Это иглоукалывание (иногда в сочетании с фармакопунктурой), точечный массаж, моксотерапия, стоунтерапия, вакуум-терапия.
Дополнительно по индивидуальным показаниям используются мануальная терапия, магнитно-вакуумная терапия, гирудотерапия, кинезиология, электропунктура, медовый массаж.
Применение этих процедур по индивидуальной схеме позволяет достичь долговременного, комплексного эффекта:
- устранить боль в грудной клетке,
- восстановить иннервацию и мышечную силу кисти, устранить онемение в руке,
- восстановить нормальный объем дыхания, нарушенный невралгией,
- избавить от болей в спине и головной боли, связанной с позвоночником,
- остановить развитие остеохондроза и предотвратить его осложнения,
- улучшить гибкость и объем движений в спине,
- укрепить мышцы спины, привести в норму их тонус,
- улучшить иннервацию всего организма и состояние нервной системы,
- снять физическое и нервное напряжение,
- повысить работоспособность и качество жизни.
Эффективная профилактика защемления нервов
Меры профилактики направлены на устранение возможных причин защемления, для этого используют:
регулярную разминку при сидячей работе; ортопедические подушки и матрац; занятия йогой и бассейн; нельзя поднимать тяжелые предметы; при длительном нахождении в сидячем положении разминка жизненно необходима.
Голову наклоняют вперед-назад и в стороны без резких движений и спешки. Затем аккуратно прижимают её к разным плечам с небольшой задержкой. Потягивание также способствует быстрому расслаблению напряженных мышц.
Эти материалы будут вам интересны:
Как лечить защемление нерва в тазобедренном суставе? Боль в тазобедренном суставе может появиться на фоне разных событий:… Что делать при защемлении нерва в пояснице? Нередко люди сталкиваются с такой проблемой, как защемление нерва в… Лечение тройничного нерва: физиотерапия и народные средства Тройничный нерв является одним из всех жизненноважных пар нервов. Симптоматика…
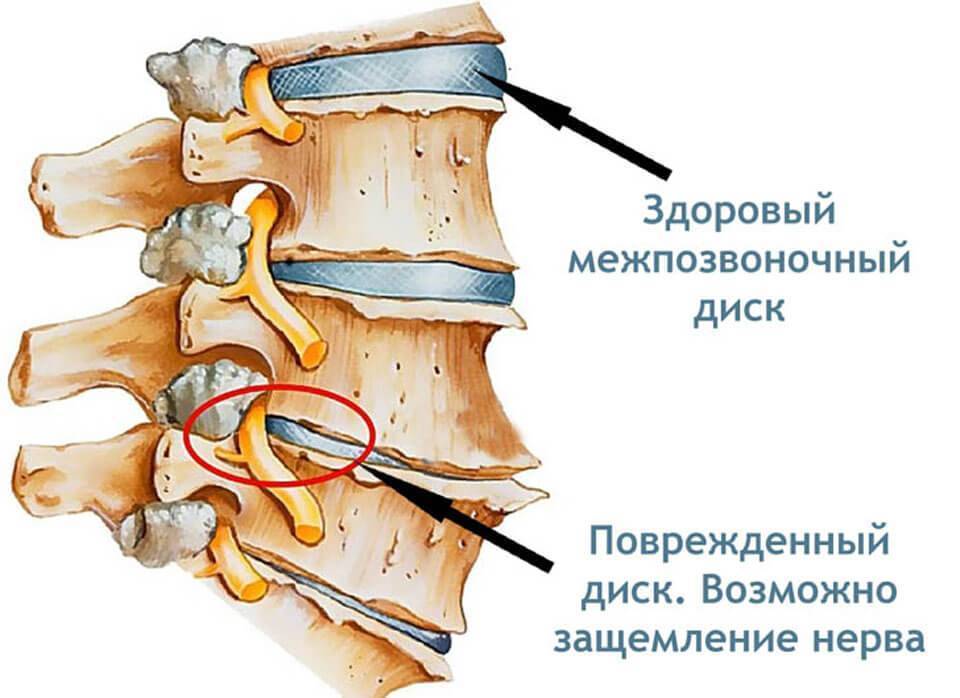
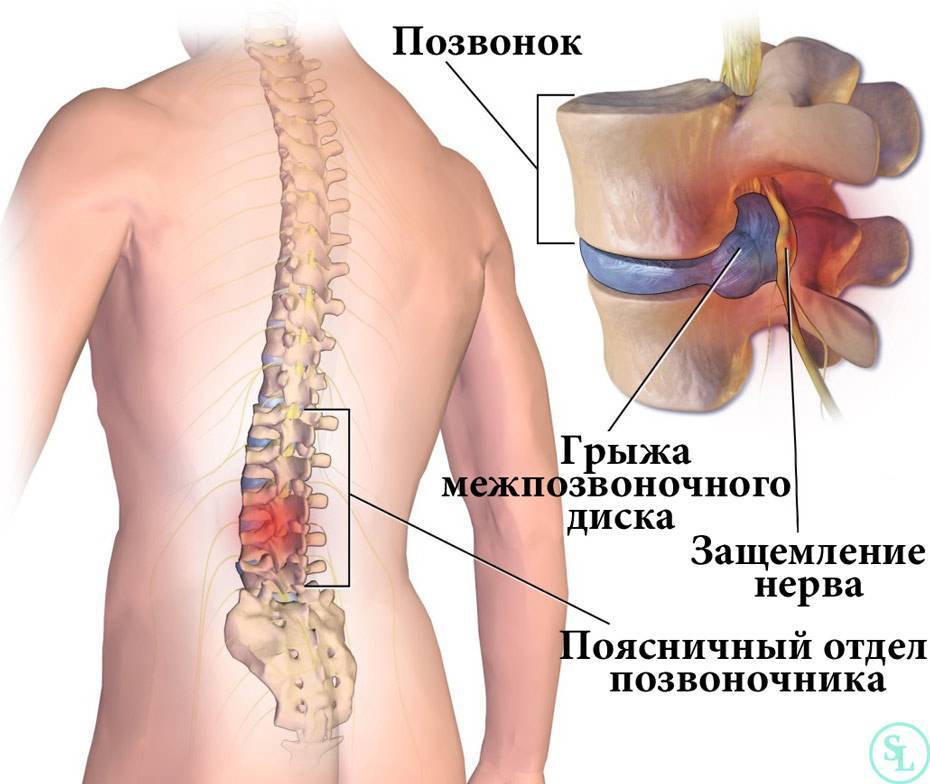
Защемление нерва возникает при сдавливании нервных корешков, отходящих от спинного мозга, соседними позвонками, межпозвонковыми дисками, мышцами и различными патологическими образованиями.
Защемление нервов шейными позвонками называется шейной радикулопатией, ущемление затылочного нерва — затылочной невралгией.
Проблемы с защемлением нерва в шейном отделе позвоночника широко распространены, а интенсивность боли при таком защемлении выражена гораздо сильнее, чем при защемлении нервов в других отделах.
Особенности строения шейного отдела позвоночника Возможные причины защемления Признаки и симптомы Возможные последствия Основные методы диагностики Как лечить защемление нерва в шейном отделе? Меры профилактики
Задачи мануальной терапии
Мануальное лечение позвоночника прежде всего направлено на восстановление мышц и снятие болей. Такая терапия повышает подвижность суставов и мягких тканей, обеспечивает профилактику старения организма за счет увеличения объема движений. В результате укрепляется мышечный корсет, улучшается осанка, устраняются или уменьшаются деформации позвоночника. Решается проблема защемления нервов и сосудов.
Мануальная терапия восстанавливает мозговой кровоток и устраняет головные боли и обмороки. При снятии мышечного напряжения с позвоночника восстанавливается его кровоснабжение и правильная анатомия. Это позволяет устранять грыжи, симптомы остеохондроза. При возвращении человеку правильной осанки у него «встают на место» внутренние органы, что улучшает общее состояние и позволяет лечить ряд заболеваний, связанных с компрессией.
Профилактика
Чтобы не думать, как можно убрать защемление в грудном отделе позвоночника, профилактируйте патологию. Поддерживайте правильную осанку, держите под контролем свой вес, поднимайте тяжести правильно – не нагибайтесь, а приседайте. Если ваша работа связана с компьютером или долгим нахождением за столом, делайте зарядку и перерывы. Кроме того, нужно следить за питанием, достаточным потреблением витаминов и минералов, наличием элементарных физических нагрузок и вести максимально здоровый образ жизни. В таком случае можно будет сохранить здоровье позвоночника даже в преклонном возрасте.
Профилактика¹
Следует ограничить физическую нагрузку: не рекомендуется поднятие тяжестей или ношение тяжелых сумок. Продолжительные статические нагрузки (сидение или пребывание в неудобном положении) также противопоказаны
Важно избегать переохлаждения, поскольку это один из факторов риска при ишиасе
Беременным женщинам лучше отказаться от обуви с каблуком и приобрести ортопедический матрац. Также целесообразно бандажирование и лечебная физкультура (комплекс упражнений согласовывается индивидуально с физиотерапевтом).
Рекомендуется умеренная двигательная активность: пешие прогулки, лечебная физкультура, плавание
Важно не злоупотреблять алкоголем и медикаментами, поскольку они провоцируют интоксикацию организма, а это одна из причин развития пояснично-крестцовой радикулопатии
Последствия
Отсутствие терапии или несвоевременно проведённое лечение опасно хронизацией процессов. На этом фоне происходит ослабление мышц, развивается атрофия, боли в спине приобретают постоянный характер. Вероятно проявление симптомов межрёберной невралгии, нарушения моторики кистей, снижения чувствительности и обездвиживания.
В отдельных случаях возможна частичная утрата работоспособности. Чаще всего лечение ликвидируется без особых последствий, Интенсивность появления болевого синдрома постепенно уменьшается, а работоспособность опорно-двигательного аппарата возрастает.
Обязательно прочитайте: ТОП 10 способов восстановления межпозвоночных дисков и хрящевой ткани позвоночника
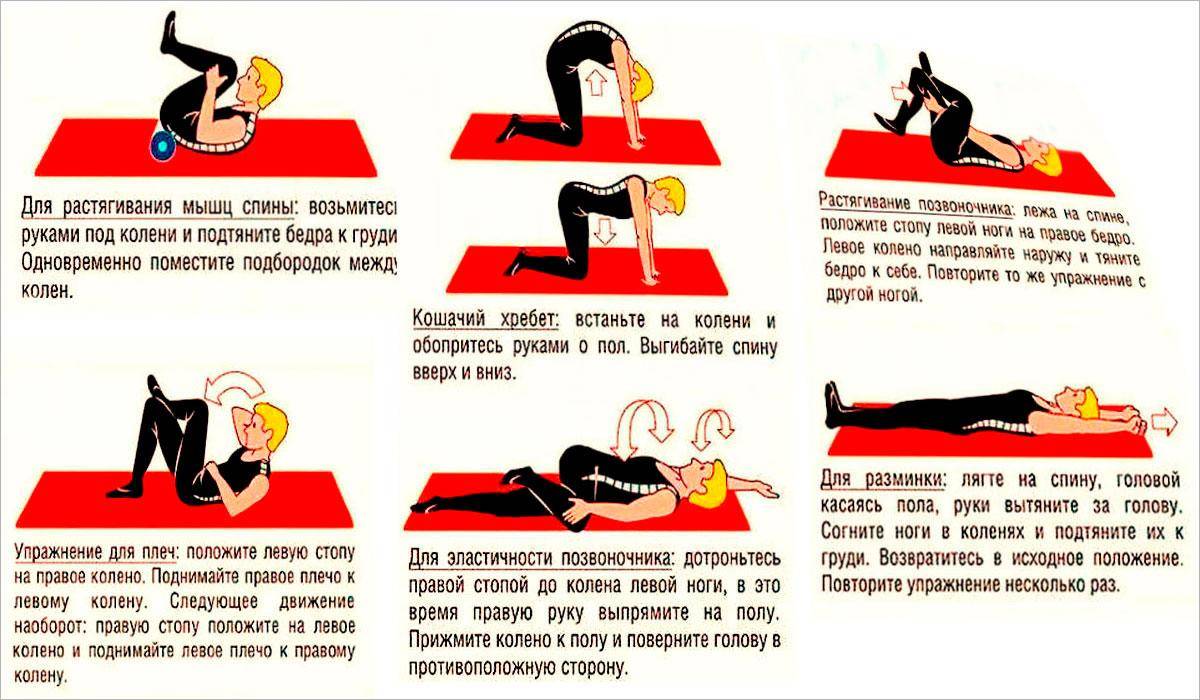
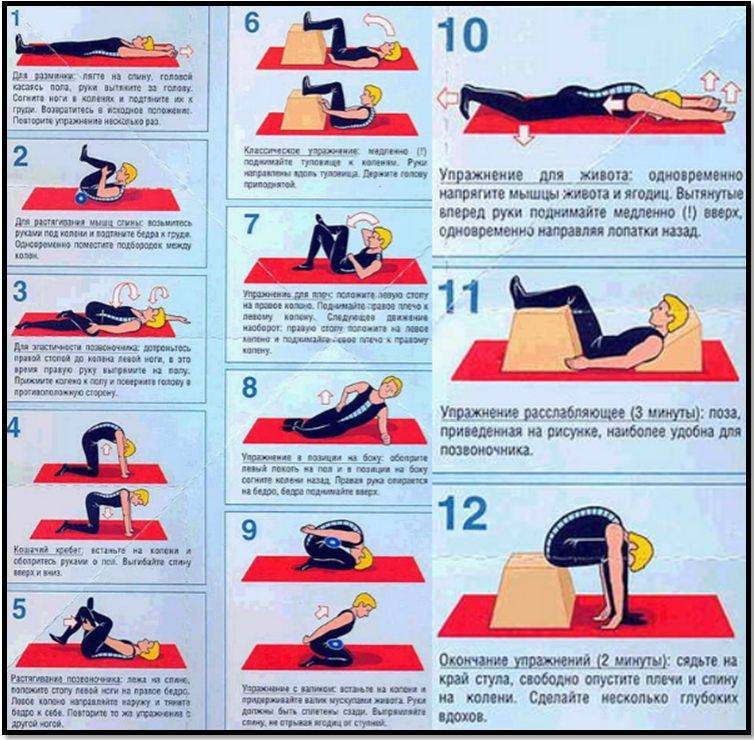
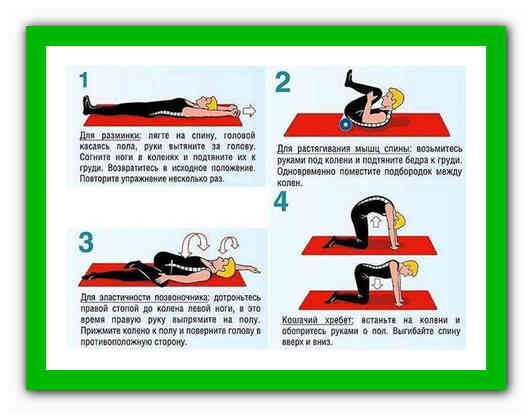
Упражнения, назначаемые при защемлении нервных корешков
Перед тем как приступить к выполнению специальной гимнастики, следует осуществить поход к доктору. Врач поможет подобрать наиболее эффективную схему занятий для конкретного пациента с учетом поставленного диагноза, особенностей течения болезни, физической подготовки и здоровья больного.
Также специалист даст рекомендации по продолжительности и интенсивности тренировок, разъяснит технику выполнения упражнений. ЛФК можно проводить как в процедурном кабинете под наблюдением опытного профессионала, так и самостоятельно в домашних условиях.
Примерная схема физкультуры:
| Исходная позиция: | Техника выполнения: | Кратность выполнения: |
| Лежа на спине | Совершить 20 коротких вдохов, задержать дыхание на 12 секунд, после этого выдохнуть. | Повторить 5-7 раз |
| Лежа на животе | Как можно выше поднять грудь и голову, затем плавно вернуться в начальное положение. | Сделать 2-3 подхода по 15-20 раз. |
| Лежа на спине, ноги согнуты в коленках | Приподнять тело и по очереди наклонять его в левую и правую сторону. | Произвести 2-3 подхода по 15-20 раз. |
| Стоя с прямой спиной | Медленно наклонять голову перед собой и назад, прижав подбородок к груди, затем отдохнуть 20-40 секунд. | Совершить 5 повторов. |
| Стоя с ровной осанкой | Не спеша и плавно наклонять голову в левую и правую сторону, сделать перерыв на 20-40 секунд. | Повторить 5 раз. |
| Стоя, руки на затылке | Давить головой на руки, напрягая при этом мышцы шеи. | Сделать 5-7 раз. |
| Стоя или сидя | Поднимать плечи вверх, задерживая их в таком положении 5-7 секунд, затем опустить плечи и расслабиться. | Совершить 5 раз. |
| Стоя или сидя, руки зафиксированы на лбу | Попытаться опустить голову вниз и побороть сопротивление рук. | Повторить несколько раз. |
| Стоя или сидя, руки приложены к вискам | Наклонять голову в стороны, пытаясь преодолеть давление рук. | Сделать несколько повторов. |
| Стоя или сидя | Выпрямить спину, расслабить мышцы, плавно опустить голову и коснуться подбородком центра груди. Задержаться в таком положении 5 секунд, затем не спеша наклонить голову назад. | Совершить 5 раз, отдохнуть, сделать еще один подход. |
Диагностика дегенеративно-дистрофических заболеваний позвоночника
Первый этап диагностики — проведение клинического неврологического исследования (КНИ) пациента .
К инструментальным методам диагностики ДДЗП относятся рентгенологическое исследование, а также магнитно-резонансная томография (МРТ) или компьютерная томография (КТ) .
Лечение дегенеративно-дистрофических поражений позвоночника представляет собой сложный многоэтапный процесс с привлечением разнообразных методов и средств . Само лечение включает в себя медикаментозную терапию, лечебную физкультуру, физиотерапевтические процедуры, в тяжелых случаях, связанных с грыжей межпозвоночных дисков, применяется хирургическое лечение .
Целью медикаментозного лечения является устранение основных симптомов: боль, отеки, мышечные спазмы. К основным препаратам относят нестероидные противовоспалительные средства (НПВС), препараты, уменьшающие напряжение мышц (миорелаксанты). Для улучшения обмена веществ в хрящевой ткани врач может назначать хондропротекторы. Полезным пунктом в медикаментозной терапии могут быть витаминно-минеральные комплексы для поддержания нормального обмена веществ в организме в целом.
Лечебная физкультура является важным элементом в лечении ДДЗП, который требует ответственного подхода со стороны врача и пациента. В каждом конкретном случае врач учитывает характер течения болезни, наличие или отсутствие противопоказаний и определяет индивидуальный комплекс ЛФК и режим физической активности. Задача пациента — строго следовать этим рекомендациям. Любая «самодеятельность» может нанести вред.
Дегенеративно-дистрофические изменения позвоночника развиваются годами и могут привести к необратимым последствиям. Поэтому лечение ДДЗП требует времени и усилий — и от врача, и от пациента. Это и изменение режима питания для борьбы с избыточным весом, и коррекция двигательной активности, включая регулярные занятия ЛФК, и прием рекомендованных врачом лекарств, и своевременное проведение необходимых обследований.
Чем раньше вы обратитесь к врачу, тем больше шансов на успех.
Литература:
! Данная информация не заменяет консультацию специалиста. При наличии каких-либо болезненных симптомов необходимо обратиться к врачу.
Симптомы межреберной невралгии
По своей природе межреберная невралгия – это:
- раздражение, ущемление или воспаление нервных окончаний в межреберном пространстве;
- либо ущемление корешков грудных спинномозговых нервов около позвоночного столба.
В основном боль при межреберной невралгии локализована в межреберном пространстве, но возможна иррадиация болей по ходу ущемленного нерва – в поясницу, в спину, под лопатку. Могут наблюдаться спастические сокращения мышц, покраснение или побледнение кожи, потеря чувствительности кожи в зоне пораженного нерва. Боль при межреберной невралгии очень сильная, жгучая, постоянная, без приступов
Первая помощь: позы и обезболивающие
Основная цель манипуляций первой помощи заключается в достижении следующих эффектов:
- восстановление проходимости нервных импульсов по волокнам;
- устранение спазма мышц спины;
- восстановление нормального промежутка между позвонками;
- устранение воспалительного процесса.
Постельный режим нужно соблюдать в течение 3-7 суток. Снять боль помогают компрессы, а точнее прикладывание сухого тепла к поражённому месту.
Для устранения боли в домашних условиях используется Нурофен, Кеторолак, Диклофенак, Спазмалгон, лёгкие седативные препараты. Пациенту показан самомассаж, обеспечиваемый воздействием на определённые точки. Необходимо использование НПВП или средств на основе пчелиного яда. В отдельных случаях специалисты рекомендуют сочетать лечение медикаментами с применением народных средств.
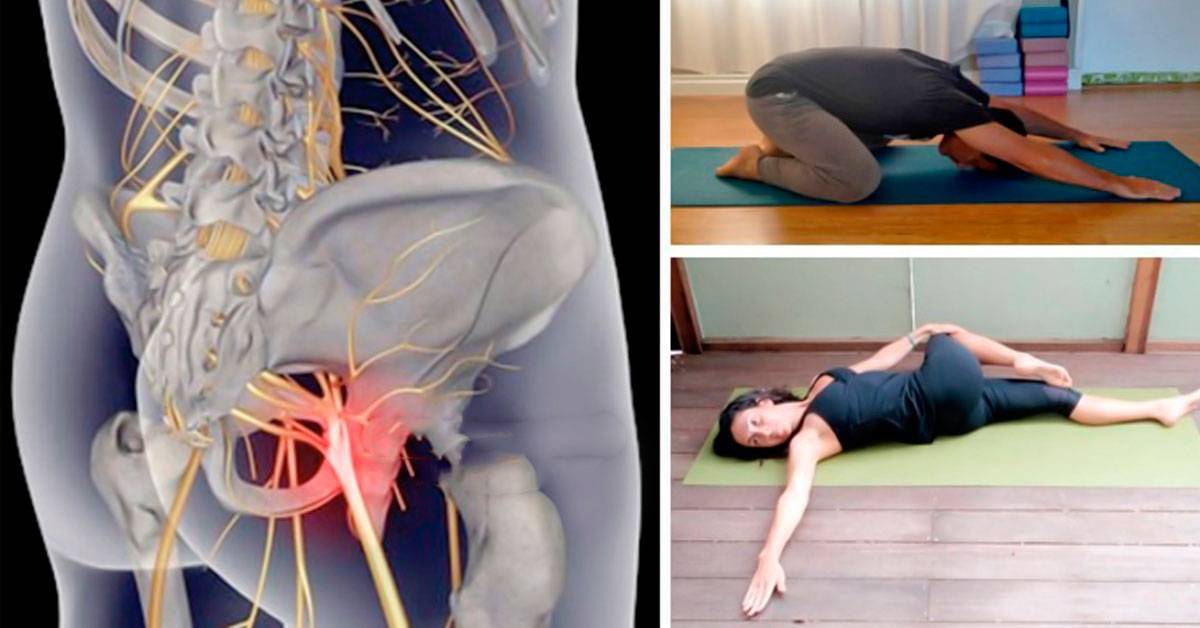
Расслабить нервный корешок помогают определённые позы. Если защемление локализуется слева, пациенту нужно немного отклониться вправо, при расположении очага дискомфорта с другой стороны, манипуляцию нужно выполнить в обратную. При этих движениях нужно сделать глубокий вдох, тогда блуждающий нерв сможет расслабиться.
Если смещение позвонков обнаружено при беременности, наиболее популярной является поза кошки. Такую позицию нужно принимать около 3 раз в день. Она обеспечит полное расслабление межпозвоночных дисков и позволит избежать обострения.

Поза кошки поможет снять боль
При выявлении дегенеративных изменений подобные позы неэффективны. Причина заключается в воспалении, протекающем в межпозвоночном пространстве. Состояние может сопровождать боль в груди и повышенная потливость. Улучшить самочувствие помогут нестероидные противовоспалительные препараты.
Обезболивающие средства, отличающиеся спазмолитическим действием также эффективны при защемлении, но злоупотреблять ими нельзя. Действие подобных составов может стать причиной существенного ухудшения работы сердца и сосудистой системы
Важно узнать, как происходит защемление, а затем повлиять на причины его провоцирующие
Обязательно прочитайте хорошую статью:
Защемление нерва в спине: 10 симптомов, 15 методов лечения (массаж, лекарства, народные средства)
Как лечить?
Нужно выбирать метод лечения в зависимости от того, что предшествовало защемлению нерва в грудном отделе позвоночника. Однако существуют общие правила лечения ущемленных нервных корешков, которые позволят избавиться от неприятного состояния.
Медикаментозное лечение
Если вы обратились к доктору с жалобами на боли в спине и у вас было обнаружено ущемление, вам будет назначен перечень медикаментов. Это будут:
- спазмолитики;
- препараты для улучшения кровообращения;
- медикаменты от воспаления;
- сосудоукрепляющие.
Дополнительно могут назначаться обезболивающие в зависимости от общего состояния пациента. Как только происходит улучшение состояния, можно подключать другие методы лечения.
Физиотерапия
Физиотерапию комбинируют с гимнастическими упражнениями, которые позволяют выздороветь и в будущем профилактировать повторные ущемления. Если вы столкнулись с защемлением в грудном отделе позвоночника, вам могут назначить физиотерапию:
- ультразвуковую;
- лазерную;
- электростимуляцию мышечной ткани.
Однако все эти методы лечения можно применять только после улучшения общего состояния пациента и снятия болевого синдрома.
Хирургическое вмешательство
Как правило, во время лечения защемлений нервной ткани обходятся без оперативных вмешательств. Но они будут показаны в ряде случаев, когда улучшения состояния не наблюдается длительное время, а ситуация усугубляется. Радикальные методы лечения будут показаны в том случае, если:
- консервативное лечение не было результативным;
- боль распространилась дальше;
- мышцы начали атрофироваться;
- появились осложнения, сказывающиеся на работе внутренних органов;
- возникли патологические процессы в межпозвоночных дисках.
В такой ситуации, помимо хирургического устранения причины болей, может понадобиться операция по увеличению отверстия в межпозвонковом диске. Но чаще всего лечение медикаментами и упражнения при сильном защемлении грудного отдела позвоночника позволяют добиться желаемого результата, а операция является крайним вариантом.
ОБРАЩЕНИЕ ГЛАВНОГО ВРАЧА:
Зачастую при обследовании пациента врачи обращают внимание лишь на кости, связки, суставы. При этом ничего не говорится о мышцах, функция сокращения которых играет немалую роль в жизни человека
Ослабление мышц приводит к истончению, деформации костей.
К сожалению, распространённые способы терапии лишь усугубляют ситуацию, приводя к ещё более сильным болям, мышечной атрофии и ухудшению качества жизни пациентов.
Эффективное лечение невозможно представить без восстановления мышц. Уникальная методика кинезитерапии заключается в лечебном действии, которое подразумевает, в первую очередь, мышечную активность при методичном выполнении комплекса упражнений на специальных тренажёрах.
Все упражнения выполняются пациентами сидя или лёжа, поэтому излишней нагрузки на суставы и кровеносную систему нет, а наши инструкторы-методисты корректируют технику движений и наблюдают за правильностью выполнения действий.
Помните о том, что заболевания позвоночника и суставов — это ещё не приговор, при желании пациента и верном подходе к лечению всё можно исправить!
Нароваткина Юлия Константиновна
Причины дегенеративно-дистрофических изменений позвоночника
Основными причинами являются :
- Длительная однообразная нагрузка на какой-то отдел позвоночника (чаще всего профессионального характера — у грузчиков, строителей, тяжелоатлетов, военнослужащих, энтузиастов приусадебных участков и т.д.);
- Малоподвижный образ жизни, сидячая работа;
- Генетическая предрасположенность;
- Нарушение гормонального фона;
- Травмы или микротравмы позвоночника;
- Чрезмерные нагрузки на позвоночник;
- Нарушение кровообращения дисков;
- Изменения организма в результате естественного старения;
- Неправильное питание (недостаток минералов);
- Избыточный вес.
Другие статьи по теме:
- Головная боль при беременности
- Головная боль и тошнота
- Головная боль в затылке
- Головная боль у женщин
- Головная боль при гипертонической болезни
- Головная боль напряжения (ГБН)
- Головная боль как симптом атеросклероза
- Головная боль как симптом менингита
- Головная боль за ушами
- Головные боли по утрам после сна
*Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача! Клинический Институт Мозга не несёт ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте neuro-ural.ru.
Диагностика стреляющей боли в голове с правой стороны
Клинический Институт Мозга специализируется на диагностике и лечении головной боли. Если она беспокоит часто либо возникает с высокой интенсивностью ‒ рекомендуется обратиться к терапевту. На основании результатов осмотра и данных анамнеза, может потребоваться дополнительная консультация у ЛОР-врача, невролога и других профильных специалистов. Для определения причины головной боли назначаются следующие методы обследования:
- анализы крови (клинический и биохимический) ‒ укажет на возрастание концентрации лейкоцитов (индикаторов воспаления), нарушение баланса микроэлементов, повышение уровня глюкозы и другие патологии;
- МРТ, КТ головного мозга ‒ современная методика, благодаря которой можно получить трехмерное изображение исследуемого участка, определить участки ишемии, новообразования, патологии кровоснабжения;
- ЭКГ (электроэнцефалография) ‒ анализ биоэлектрической проводимости нервной ткани;
- ультразвуковое исследование сосудов головы и шеи;
- специальные методики обследования у отоларинголога, для исключения отита и других заболеваний органа слуха.
Своевременная и точная диагностика ‒ это залог правильного назначения схемы лечения. В Клиническом Институте Мозга есть возможность пройти полное обследование с использованием современного оборудования и получить максимально точные результаты.
Постановка диагноза
если симптомы, которые есть у пациента, указывают на наличие грыжи, необходим осмотр, инструментально обследование, а также применение ряда диагностических исследований. Полную картину заболевания поможет увидеть МРТ или КТ позвоночника. Эти методы не только помогают визуализировать выпячивание и его точную локализацию, но и дают возможность оценить состояние окружающих тканей, ширину позвоночного канала. Специалист при проведении томографии может менять шаг, с которым производится срез, чтобы попасть в нужную зону. К тому же томография не несет вреда организму и практически не имеет противопоказаний к проведению.
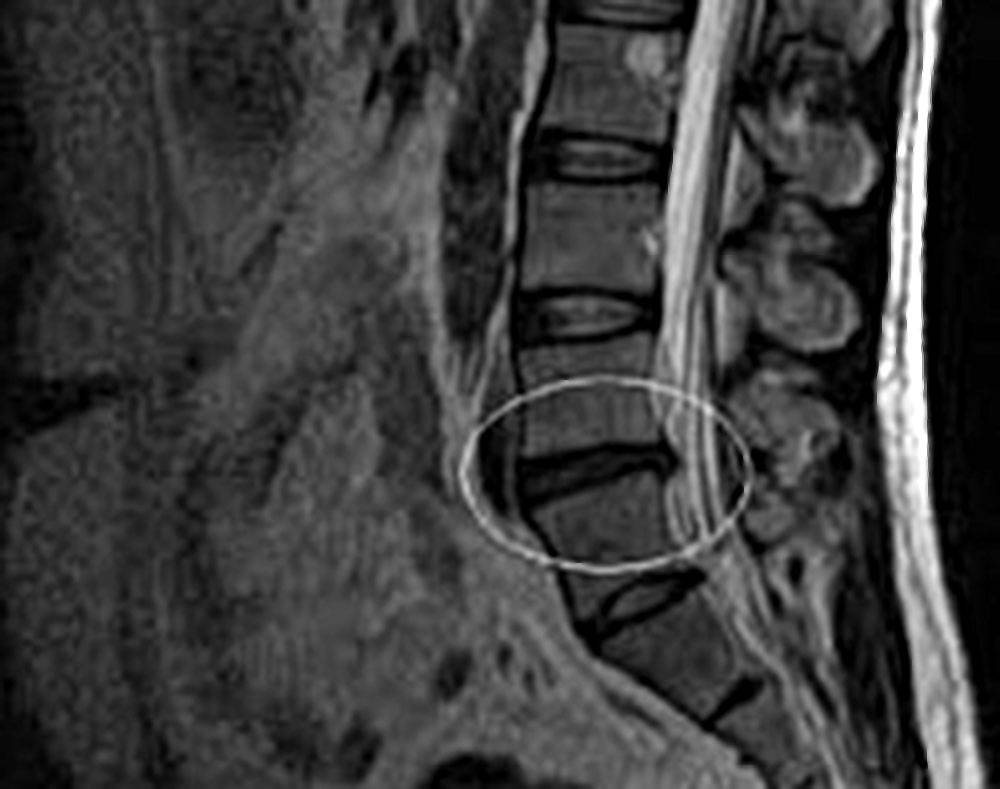
При помощи компьютерной диагностики выявляются также сопутствующие патологии, которые играют роль в дальнейшем лечении грыжи. Если обычная диагностика не дает нужной информации, может применяться обследование с контрастным веществом. Оно назначается редко, так как имеет ряд противопоказаний и может негативно отразиться на здоровье пациента.
Почему и как возникает обострение грыжи
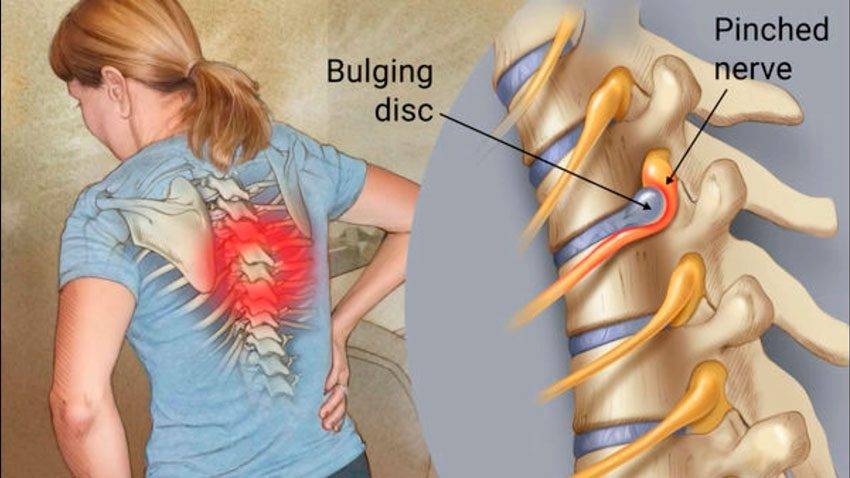
При грыже острая боль в спине появляется, когда повреждается диск, соединяющий позвонки. Его фиброзная оболочка разрушается и наружу выходит содержимое – пульпозное ядро, которое может быть прикрепленным к диску или полностью оторваться от него. Это очень опасно. Выпячиваясь, ядро пережимает спинной мозг, состоящий из нервных волокон. В зависимости от того, какой нерв защемляется, та часть тела и болит.
Дополнительно развиваются воспалительные реакции, происходит спазм мышц, сосудов, что приводит к отечности тканей. В результате давление на нервы увеличивается, болевой синдром усиливается. Из-за замедления кровотока регенерация тканей снижается, ухудшается поставка питательных веществ к поврежденным дискам.
Со временем наступает ремиссия – пульпозное ядро втягивается назад, боль отступает. Тем не менее, фиброзная оболочка остается хрупкой, с дефектами, поэтому возможно обострение грыжи при:
слишком сильном давлении на поврежденный диск;
поступлении малого количества питательных веществ к диску из-за плохого кровотока.
Причины обострения
Спровоцировать обострение грыжи могут такие факторы:
- травма позвоночника (падение на спину);
- малоподвижный образ жизни;
- резкое движение после долгого неподвижного движения;
- возрастные дегенеративные изменения в тканях диска, кровеносных сосудах (атеросклероз);
- беременность;
- лишний вес;
- неправильное питание;
- генетическая предрасположенность;
- нарушение метаболизма;
- поднятие тяжестей (больше 5 кг).
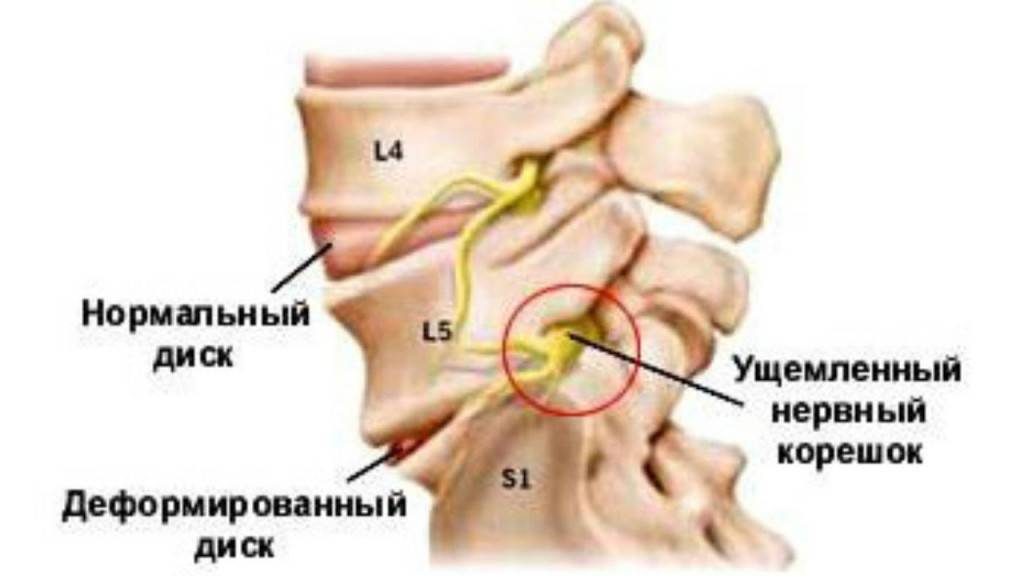
Как устроен спинномозговой нерв?
Корешок – это начальный и очень короткий участок нерва, вышедший из спинного мозга, но, при этом, находящийся внутри позвоночника. Там же, внутри позвоночника, корешки двух разных типов соединяются между собой и образуют спинномозговой нерв, который, собственно, и выходит из позвоночника.
Позвоночник. Поперечный срез

Корешок, как и остальная часть нерва, состоит из множества нервных волокон, собранных в пучок, подобно многожильному проводу. Существуют корешки задние и передние. Задние корешки состоят из чувствительных нервных волокон. Передние корешки состоят из двигательных нервных волокон.
Чувствительные волокна передают в мозг болевые импульсы и все остальные ощущения, например, тепло и холод, осязание предметов, вибрацию и т.д.
Двигательные волокна передают команды из мозга в наши мышцы.
Соединяясь друг с другом, передние и задние корешки образуют спинномозговой нерв
Обратите на это своё внимание — спинномозговой нерв объединяет в себе оба типа нервных волокон – чувствительные и двигательные, то есть, он является смешанным нервом. Запомните, пожалуйста, этот факт
Он нам понадобится для дальнейшего раскрытия сути корешкового синдрома.
Методы лечения
Врачи подберут индивидуальную схему лечения, которая поможет избавить не только от болевого синдрома, но и от его причины. В зависимости от причины и характера головной боли, возраста пациента и наличия сопутствующих заболеваний, могут назначаться следующие методики:
- медикаментозное лечение: при легкой головной боли применяют нестероидные противовоспалительные препараты (Ибупрофен), а также обезболивающие средства (Анальгин);
- антибиотики ‒ показаны при гнойных отитах и других заболеваниях, которые сопровождаются бактериальной инфекцией;
- физиотерапия ‒ курс процедур, рассчитанных на улучшение кровообращения и иннервации определенных участков;
- ноотропы ‒ вещества для улучшения кровоснабжения головного мозга, применяются в качестве дополнения к основной схеме терапии.
Как предотвратить образование грыжи
Есть несколько правил, соблюдая которые можно минимизировать риск появления выпячивания тканей диска. Поддерживать позвоночник здоровым максимально долго помогут:
- Плавание, занятия йогой, гимнастикой.
- Частые длительные прогулки.
- Правильная осанка, грамотно организованное рабочее место при сидячей работе.
- Разминки в течение дня и утренняя зарядка.
- Отказ от вредной пищи, острых и жареных продуктов.
- Разнообразное меню, богатое овощами и полезными жирами.
- Отказ от вредных привычек, в особенности курения.
- Своевременное посещение врача при появлении жалоб или в целях профилактики.

Как проводится мануальная терапия при защемлении нерва
Мануальный терапевт специализируется на лечении патологий опорно-двигательного аппарата с использованием собственных рук и специальных массажных техник. В их основе лежат уникальные знания о структурно-анатомическом соотношении между тканями и образованиями человеческого организма, расположении сосудов и нервов.
В основе мануальной терапии лежит проработка проблемных зон организма с целью восстановлению его целостности. Специалист восстанавливает нарушенные механизмы с помощью тонкого воздействия на мышцы, фасции и другие ткани опорно-двигательного аппарата. С помощью мануальной терапии при ишиасе удается запустить процесс саморегуляции.
Приемы и методы мануальной терапии действуют комплексно и дают следующие результаты:
- восстановление здорового кровообращения в хрящевых структурах;
- устранение компрессии седалищного нерва;
- расслабление мышц всего тела;
- увеличение продукции синовиальной жидкости, отвечающей за увлажнение, подвижность суставных структур;
- повышение общего тонуса организма;
- сокращение случаев рецидива основного заболевания в будущем;
- уменьшение количества применяемых лекарственных препаратов;
- предупреждение осложнений болезней опорно-двигательного аппарата;
- активизация обменных процессов;
- очищение тканей от токсинов, остатков препаратов, гормонов;
- уменьшение интенсивного хронических болевых приступов.

Мануальная терапия при защемлении седалищного нерва применяется курсами. Продолжительность лечения составляет 2-4 недели. Дополнительно рекомендуется выполнять упражнения в рамках лечебной физкультуры, чтобы поддерживать суставы, в том числе мелкие, расположенные в области позвоночника, в увлажненном и функциональном состоянии.
Ошибки диагностики корешкового синдрома
Типичная ошибка заключается в том, что корешковый синдром часто путают с псевдокорешковым синдромом.
Существует заболевание мышц, которое называется миофасциальный синдром. На нашем сайте есть подробная статья о нём. А, если вкратце — при миофасциальном синдроме в мышцах появляются мелкие спазмированные участки — триггерные точки, которые вызывают очень сильную боль. Иногда зона миофасциальной боли может охватывать довольно обширные участки тела и напоминать поражение зоны сегментарной иннервации при корешковом синдроме. Например, боль из поясницы может распространяться вниз по ноге в бедро и голень. В таких случаях принято использовать термин «псевдокорешковый синдром». На рисунке ниже показаны зона корешкового синдрома L4 — выделена синим цветом и зона боли при миофасциальном синдроме малой ягодичной мышцы – красным цветом. Причём, локализация миофасциальной боли малой ягодичной мышцы может иметь два варианта.
Зоны боли. Корешковая — синяя. Миофасциальная — оранжевая

Не правда ли, зона корешковой боли L4 и зона миофасциальной боли малой ягодичной мышцы очень похожи друг на друга? Поэтому, в этом и многих других случаях, неопытные врачи часто путают проявления корешкового и псевдокорешкового (миофасциального) синдромов. Точно так же, как неопытный грибник рискует спутать настоящий и ложный опёнок.
Запишитесь на диагностику Корешкового синдрома
- Выясним, чем вызваны симптомы — корешковым или «псевдокорешковым» миофасциальным синдромом, протестируем мышцы на наличие активных и латентных триггерных точек.
- Продолжительность диагностики — 30 минут. Это полноценное обследование, а не 2-х минутные «ощупывания» для галочки.
- Диагностику проводит лично доктор Власенко А.А., врач с 30-летним опытом, эксперт в области лечения миофасциального и корешкового синдромов.

Доктор Власенко Александр Адольфович, невролог, врач мануальной терапии Записаться на диагностику
Профилактика защемления нерва в грудной клетке
Исключить риск появления защемления нервов в грудном отделе позвоночника поможет кардинальный пересмотр образа жизни:
- Питание. Начинать нужно именно с пересмотра суточного рациона. Меню человека, независимо от наличия или отсутствия физических нагрузок должно быть сбалансированным. Организм должен получать достаточное количество белка, тогда межпозвонковый диск будет надёжно защищён мышцами, станет меньше страдать от давления.
- Нужно соблюдать режим полноценного отдыха. Взрослому человеку необходим ночной сон в течение 8 часов, именно поэтому посменный график работы повышает вероятность появления болезней опорно-двигательной системы.
- Нормированные физические нагрузки. Для организма, а особенно для грудного и шейного отдела позвоночника наиболее опасны серьёзные статические нагрузки. Лучше заниматься лёгкими видами спорта и не переутомлять собственный организм.
- Регулярно применяйте аппликатор Кузнецова.
- Забота о собственном здоровье и отсутствие переохлаждений. Межпозвоночный диск (а точнее его структуры), легко воспаляются под воздействием холода.
Людям, относящимся к группе риска необходимо:
- 2 раза в год проходить курс лечебного массажа;
- посещать бассейн на регулярной основе;
- выполнять упражнения курса ЛФК регулярно;
- освоить йогу;
- ходить на приём к неврологу и ортопеду.
Соблюдение простых правил позволит избежать серьёзных обострений.
Причина возникновения боли в спине бывает разнообразной, но такой симптом часто указывает на развитие серьёзных заболеваний. Игнорировать защемление нерва в грудном отделе позвоночника – нельзя, подобное состояние довольно опасно и при продолжительном или вялотекущем течении является довольно опасным.
При данной патологии снять напряжение и расслабить позвонок помогает массаж, а унять присутствующий болевой синдром – препараты, заниматься самолечением не следует, его должен контролировать врач. Лечение должно учитывать потребности всего опорно-двигательного аппарата, в том числе и мышц, сталкивающихся с серьёзной нагрузкой.
Заключение
Ишиас, также известный как компрессионно-ишемический синдром и пояснично-крестцовая радикулопатия, возникает как результат сдавления нервных корешков спинного мозга межпозвоночным грыжевым выпячиванием. Чтобы не допустить развитие этого синдрома, следует избегать состояний, провоцирующих регулярную интоксикацию организма (работа на вредных производствах, злоупотребление медикаментами и алкогольными напитками), а также переохлаждений и инфекционных заболеваний. Медикаментозная терапия — это основа лечебных мероприятий, однако при тяжелом течении или неэффективности консервативных мер врач назначает хирургическую операцию, которая поможет сохранить работоспособность пациента.