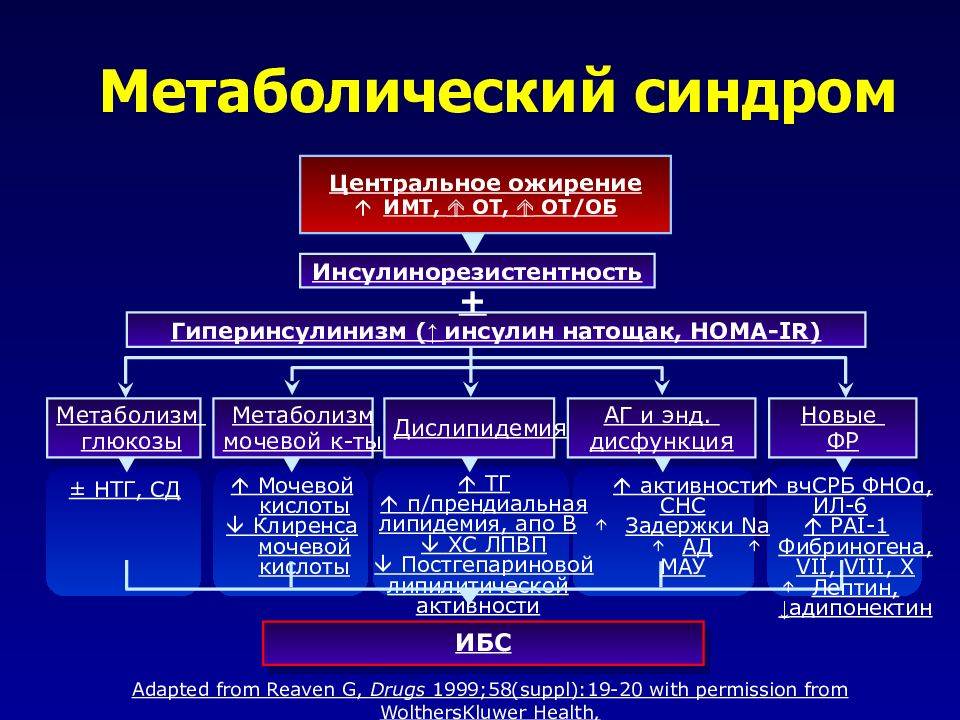
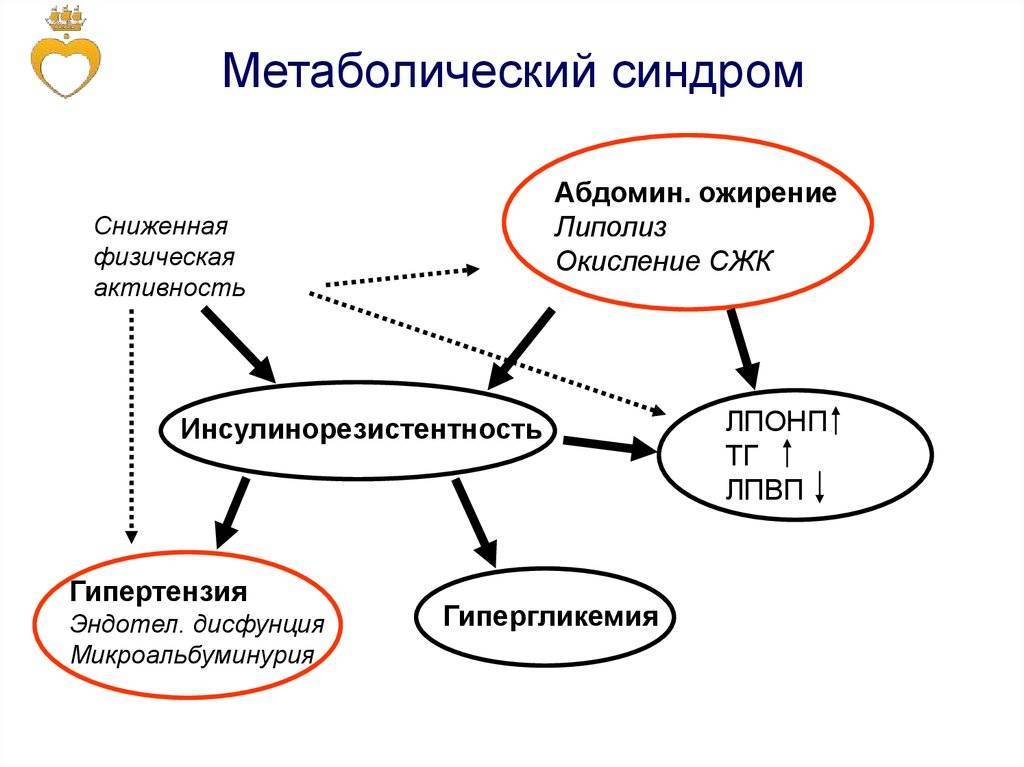
Механизм и причины развития
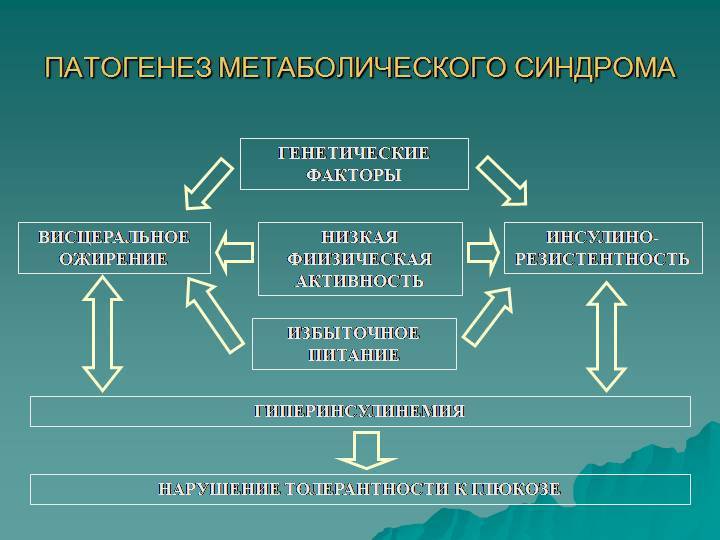
 Патогенез синдрома заключается в прекращении нормальной клеточной реакции на инсулин, вызванный сочетанием повышенной массы тела и недостатком движения. Согласно статистике почти половина населения Европы, предпочитающая пассивный образ жизни, подвержена патологическому состоянию.
Патогенез синдрома заключается в прекращении нормальной клеточной реакции на инсулин, вызванный сочетанием повышенной массы тела и недостатком движения. Согласно статистике почти половина населения Европы, предпочитающая пассивный образ жизни, подвержена патологическому состоянию.
Поджелудочная железа получает сигнал, что глюкоза не всасывается в клетки и с удвоенной силой начинает производить инсулин. В итоге гормона накапливается слишком много, что провоцирует изменение липидного обмена и быстрое развития ожирения.
В результате организм накапливает излишек холестерина, который забивает сосуды и способствует росту давления. В итоге нарушается деятельность сердца. Накапливаясь в крови, сахар приводит к сбою белкового обмена и вызывает гипергликемию.
Все эти патологические изменения прогрессируют постепенно, не проявляя выраженной симптоматики, что затрудняет диагностику на ранних сроках формирования патологического состояния.
Наиболее часто патология обнаруживается у мужчин после 40-летнего возраста. Женщины становятся более подвержены заболеванию после достижения 50 лет.
Помимо низких физических нагрузок, стимулировать синдром способны следующие факторы:
- Неправильное питание – пристрастие к голодным экспресс-диетам, основанным на употреблении менее 1 тыс. ккал в день, приводит к стрессовому стремлению организма отложить все поступающие с едой калории в жировой запас. Рацион, содержащий повышенное содержание жирной и углеводной пищи, вызывает рост сахара в крови и отложение липидов «про запас». И низко- и высококалорийные диеты способствуют нарушению метаболических процессов и понижению восприимчивости клеток к гормону.
- Наследственный фактор – передаваясь по наследству, мутированный ген вызывает:
- структурные клеточные изменения, при которых образуется недостаточное количество рецепторов;
- снижение реакции рецепторов на инсулин;
- неспособность поджелудочной железы производить «нормальный» гормон;
- сбой иммунной системы, которая начинает синтезировать антитела, снижающие восприимчивость рецепторов.
- Изменение гормонального фона – повышение тестостерона у женщин и понижение его у мужчин, а также нарушение функции щитовидной железы приводит к отложению липидных клеток и инсулинорезистентности.
- Апноэ сна – поражение мозга вследствие кислородного голодания стимулирует выброс гормона, снижающего клеточную чувствительность.
- Медикаментозное лечение гормональными и кортикостероидными препаратами.
- Нервное перенапряжение – нарушается передача нервных импульсов, что снижает производство гормонов и восприимчивость рецепторов.
- Неконтролируемая гипертензия – приводит к кислородному голоданию тканей, что сказывается на клеточной чувствительности.
- Превышение дозы гормона при инсулинотерапии – частая передозировка способствует привыканию клеточных мембран к инсулину.
Почему возникает метаболический синдром.
Инсулин выполняет много функций. Он связывается со специфическими рецепторами на мембранах, после этого глюкоза из межклеточного пространства начинает поступать в клетку. Гормон будто открывает дверь для главного источника энергии, глюкозы. Если специфические рецепторы перестают реагировать и связывать инсулин, то он остается в кровяном русле, как и молекулы глюкозы.
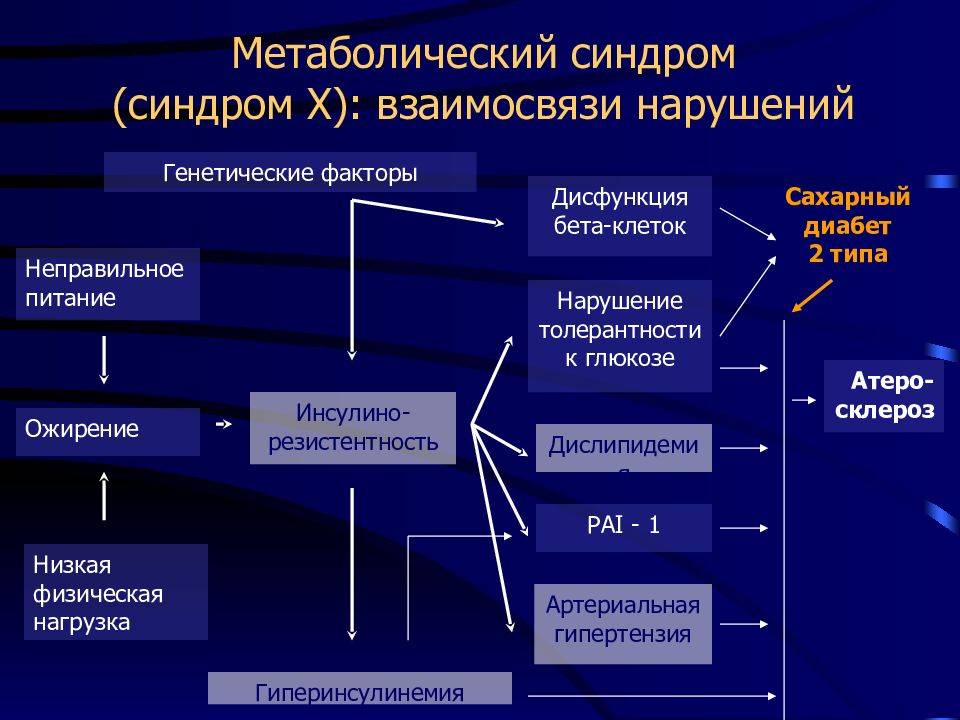
Метаболический синдром развивается из-за инсулинорезистентности (чувствительность клеточных рецепторов к гормону падает). Возникает такое явление из-за следующих причин:
1. Наследственная склонность. Некоторые люди имеют генетически заложенную резистентность клеток к инсулину. Соответствующий ген локализован в 19-той хромосоме. Его мутация вызывает следующие эффекты:
- в мембране клеток снижено число рецепторов, связывающих инсулин
- рецепторы оказываются нечувствительными к гормону
- в иммунной системе продуцируются антитела, блокирующие инсулиновые рецепторы
- в поджелудочной железе идет выработка аномального инсулина.
Согласно одной из теорий, снижение восприимчивости к инсулину – это результат эволюции. В такой ситуации человек скорее переживет голод. Но в современных условиях, когда питание скорее чрезмерное, чем недостаточное, защитный механизм провоцирует ожирение и развитие метаболического синдрома.
2. Преобладание в рационе еды с большим содержанием жира и углеводов – это наиболее существенный фактор возникновения метаболического синдрома. Насыщенные жирные кислоты, которые попадают в организм вместе с животными жирами, провоцируют ожирение. Они вызывают в мембранах клеток изменения, которые повышают резистентность их рецепторов к инсулину. При обильном потреблении еды в организм попадает много глюкозы и насыщенных жирных кислот. Избыток жиров уходит в депо – подкожную клетчатку, сальники, висцеральные оболочки и т.д. Чувствительность к инсулину еще больше снижается.
3. Гиподинамия. Если человек мало двигается, обменные процессы в его организме замедляются, жиры начинают расщепляться медленнее. Жирные кислоты накапливаются и блокируют транспортировку глюкозы внутрь клеток, снижают чувствительность мембранных рецепторов к молекулам инсулина.
4. Продолжительная артериальная гипертензия без надлежащей терапии. При этой патологии ухудшается кровоток в периферических органах, что также снижает чувствительность клеток к влиянию инсулина.
5. Увлечение низкокалорийными диетами. При содержании в суточном рационе меньше 300 ккал, наступают необратимые изменения. В стрессовой ситуации происходит экономия энергии, организм начинает накапливать жиры.
6. Стрессы. При долгом психоэмоциональном перенапряжении в организме нарушается нервная регуляция обменных процессов. Страдают процессы синтеза гормонов, включая инсулин, и способность клеточных структур на них реагировать.
7. Препараты, выступающие антагонистами инсулина:
- глюкагон
- гормоны из группы кортикостероидов
- противозачаточные средства
- гормоны щитовидной железы.
Эти медикаменты уменьшают усвоение и поглощение глюкозы, чувствительность к инсулину при их приеме падает.
8. Превышение доз инсулина при терапии первого типа сахарного диабета. Неверно подобранные дозы ведут к накоплению инсулина в крови, возникает привыкание к нему рецепторов. Резистентность к гормону возникает, как защитная реакция на его переизбыток.
9. Гормональные сбои. Сама жировая ткань имеет гормональную активность. Она выделяет вещества, которые вызывают резистентность клеток к инсулину. Чем выше степень ожирения, тем больше в крови таких гормонов, и ниже чувствительность рецепторов. Если у женщин высокое количество мужских гормонов (тестостерона) и снижается количество эстрогена, возникает андрогинное ожирение. Оно сопровождается сосудистыми нарушениями, гипертонией. Падение количества гормонов щитовидки при гипотиреозе также ведет к повышению липидов и развитию инсулинорезистентности.
10. Изменения, связанные с возрастом у мужчин. Уменьшение тестостерона ведет к ожирению, гипертонии, развитию резистентности клеток к гормону инсулину.
11. Апноэ или временная остановка дыхания во сне. Такое состояние вызывает недостаток кислорода в головном мозге и повышение синтеза соматотропного гормона, который способствует развитию инсулинорезистентности.
Лечение метаболического синдрома
Метаболический синдром лечение имеет весьма непростое, а в ряде случаев ему и вовсе не поддаётся.
Медикаментозное лечение
Из медикаментозных препаратов возможно использование:
- препаратов, замедляющих расщепление и всасывание жиров в кишечнике (Ксеникал, Орлистат) для борьбы с ожирением;
- средств, воздействующих на специальные центры в нервной системе, подавляющих аппетит и снимающих дискомфортные влияния различных диет (Флуоксетин, Редуксин, Меридиа, Прозак). Но, стоит отметить, что данные препараты усугубляют инсулинорезистентность;
- статинов и фибратов при липидных нарушениях (Фенофибрат, Ципрофибрат, Аторвастатин, Розувастатин, Ловастатин, Симвастатин);
- Метформина (Сиофора, Глюкофажа) для улучшения поглощения глюкозы периферическими тканями (для устранения инсулинорезистентности);
- Акарбозы для снижения всасывания глюкозы в кишечнике. Также данное лекарственное средство в одном из исследований (STOP-NIDDM, 2002 г.) продемонстрировало снижение при метаболическом синдроме сердечно-сосудистых осложнений на 36%, а развития сахарного диабета на 34%;
- альфа-липоевой кислоты с целью улучшения обменных процессов, уровня холестерина и усвоения глюкозы;
- лекарств, снижающих уровень артериального давления из групп блокаторов кальциевых каналов (Фелодипин, Амлодипин), ингибиторов ангиотензин превращающего фермента (Рамиприл, Лизиноприл), бета-блокаторов, не влияющих на обменные процессы (Карведилол, Небиволол).

Одними таблетированными препаратами адекватной терапии метаболического синдрома добиться невозможно.
Диетотерапия. Какие продукты стоит полностью исключить?
Основной целью является снижение потребления жиров и углеводов, но ни в коем случае не стоит придерживаться низкокалорийных диет. Из-за того, что организм может недополучить необходимое количество белка и витаминов, возможны нарушения в иммунной системе и, как следствие, присоединяются различные бактериальные и вирусные инфекции. Питаться стоит до 6 раз в сутки с калорийностью рациона не более 2000 килокалорий. Такой режим помогает избежать излишнего чувства голода.
Рекомендованы к употреблению:

- мясо курицы, кролика, нутрии, индейки;
- морепродукты и рыба;
- кисломолочные нежирные продукты – кефир, творог;
- твёрдые сорта сыра;
- домашнее сливочное масло до 20 г;
- яйца в количестве до 2 штук в сутки;
- овощи в сыром, варёном, тушёном, запечённом виде;
- фрукты и ягоды до 500 мг в сутки;
- цельнозерновой хлеб;
- каши из гречневой, овсяной, перловой крупы;
- вода до 1,5 литра в сутки.
Необходимо отказаться от:

- мяса утки, гуся, свиньи, барана;
- любого фастфуда;
- сдобной, слоёной выпечки;
- кондитерских изделий: печенья, конфет, пирожного;
- мороженого;
- маргарина и других кулинарных жиров;
- манной, рисовой круп;
- макарон;
- сладкого йогурта, сливок;
- винограда, банана;
- майонеза;
- жирных острых соусов;
- копчёных колбас и мяса, ветчины;
- консервированных продуктов;
- производственных соков и любых газированных напитков.

Не стоит бросаться в крайности и отказываться от всего сразу, это может только усугубить течение метаболического синдрома, первое время 1 раз в неделю можно небольшими порциями принимать в пищу «запрещённые» продукты.
Польза физической активности
Регулярные физические упражнения способствуют:
- ускорению обменных процессов;
- активному и безопасному сжиганию жировых отложений;
- повышению чувствительности тканей к воздействию инсулина;
- выработке гормонов счастья – эндорфинов, способствующих отличному настроению и помогающих контролировать аппетит.
При занятиях лечебной физкультурой необходимо придерживаться следующих принципов.

Заниматься регулярно, минимум 5 раз в неделю, продолжительность тренировки должна составлять не менее 30 минут.
Вид спорта нужно подбирать индивидуально, чтобы он приносил пациенту только радость и удовольствие
Для возрастной группы подойдёт скандинавский тип ходьбы с лыжными палками или пешие прогулки, для молодой – велотренажёры, лёгкий бег, плавание, лыжи, гребной тренажёр.
Начинать следует с минимальных нагрузок и постепенно их увеличивать.
Очень важно не изнурять себя и следить за пульсом. Он должен находиться на отметке в 110 – 130 ударов в минуту.
При наличии противопоказаний (слишком высокое артериальное давление, наличие белка в моче, уровне глюкозы крови более 9,5 ммоль/л) от физических нагрузок стоит временно отказаться до нормализации данных показателей.
Наибольшей эффективностью в борьбе с лишним весом обладает чередование аэробных (кардио) и анаэробных (силовых) типов нагрузок.
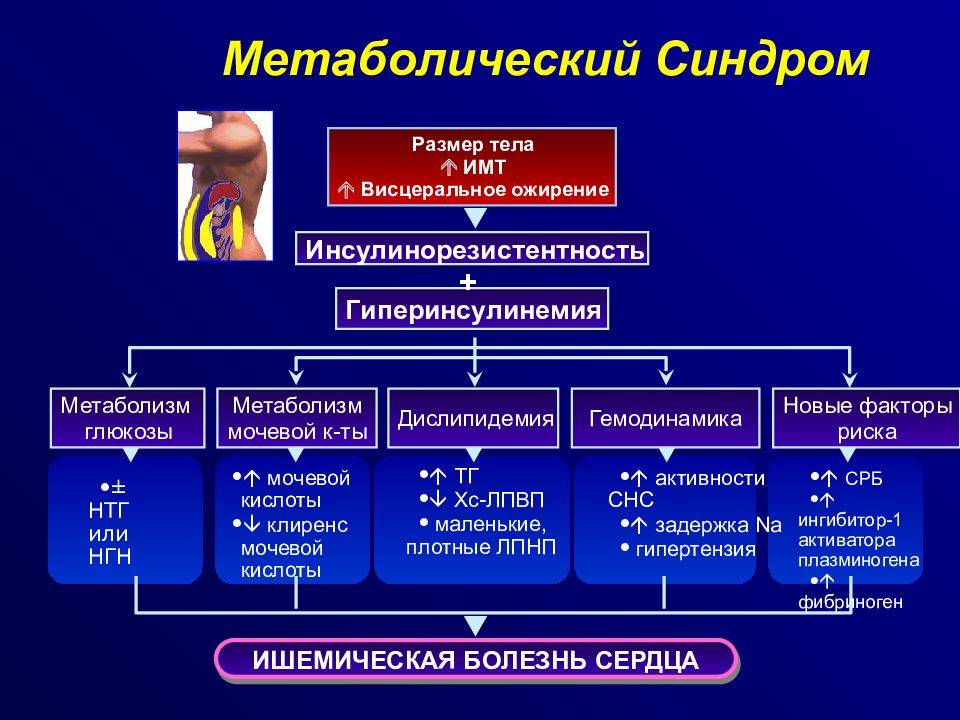
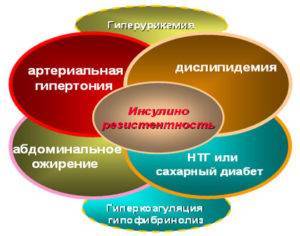
Признаки метаболического синдрома
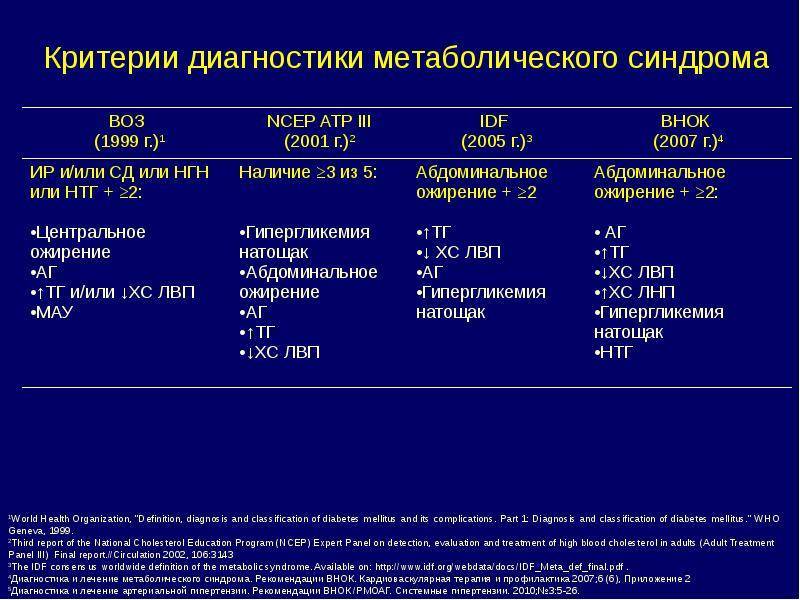
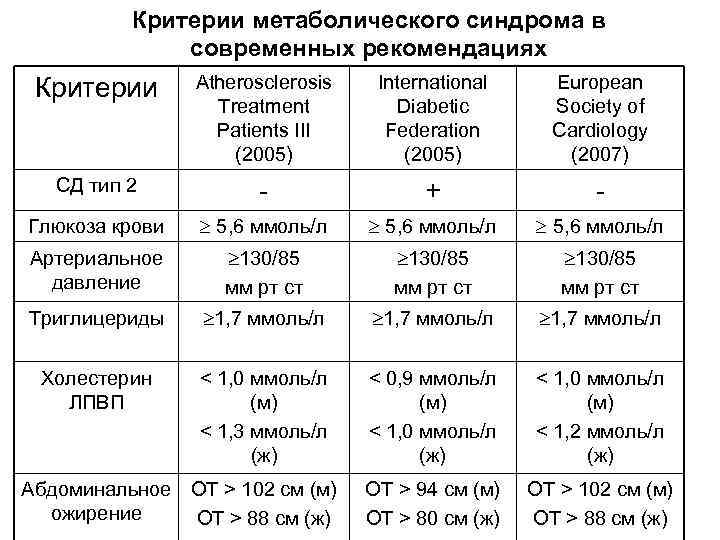
Для того, чтобы подтвердилось наличие метаболического синдрома, у человека должны присутствовать, по крайней мере, три из этих шести признаков неблагополучия в организме:
1. Абдоминальное ожирение
Врачи используют термин “ожирение” для людей, которые имеют индекс массы тела (ИМТ) от 30 и более. Объем талии при абдоминальном типе ожирения у мужчин составляет более 94 см, у женщин – более 80 см. Локализация жировых отложений при ожирении абдоминального типа – живот и область вокруг талии.
2. Повышенное артериальное давление
В норме систолическое (верхнее) давление в момент сокращения сердца должно составлять не более 139 мм. рт. ст. А диастолическое (нижнее) давление в момент расслабления сердца в норме равняется 90 мм. рт. ст. и менее. Если итоговая цифра после трех измерений с интервалом 5-10 минут выше 140/90 мм. рт. ст., врачи говорят о повышенном артериальном давлении, или гипертензии. Если при регулярном измерении давления вы вновь и вновь видите повышенные значения на экране тонометра, можно говорить о хронической гипертонии, которую во избежание сердечно-сосудистых рисков необходимо лечить препаратами от высокого артериального давления (наименование препарата и его дозировку должен подобрать врач). Но разовое повышение давления выше 140/90 еще более опасно, поскольку сосуды испытывают непривычную, стрессовую нагрузку, что чревато их разрывом (то есть инсультом или инфарктом). Поэтому к редким эпизодам повышения давления ни в коем случае нельзя относиться легкомысленно. Обязательно нужно сообщить о таких случаях терапевту. И следовать его рекомендациям.
3. Повышенный уровень сахара в крови
Глюкоза необходима нашему организму. Это источник энергии, которая необходима для жизни каждой клеточке нашего тела. Но необходим «проводник», который доведет сахар до клеток мышц и тканей, а не оставит его «запертым» в крови. Этот проводник – гормон инсулин, вырабатываемый в поджелудочной железе специальными клетками – бета-клетками островков Лангерганса. Если инсулина не хватает или клетки организма плохо воспринимают его (то есть развивается резистентность – нечувствительность к инсулину), глюкоза остается «запертой» в крови. В итоге мышцы и другие ткани не получают энергии, клетки испытывают настоящий энергетический голод, а уровень сахара в крови, наоборот, существенно повышается. В норме он должен натощак составлять до 5,6-6 ммоль/л. Нарушением обмена сахара в организме считается уровень глюкозы крови натощак более 5,8 ммоль/л.
В этом случае говорят о стадии предиабета, которую можно скорректировать изменениями в питании (выбирать продукты с низким и средним гликемическим индексом и избегать продуктов с высоким гликемическим индексом, быстро повышающих уровень сахара в крови. Если с помощью диеты откорректировать уровень сахара не удается, врачи предлагают начать лечение сахароснижающими или метаболическими препаратами, нормализующими углеводный обмен.
4. Нарушение липидного (жирового) обмена
Триглицериды – это жироподобные вещества в крови. Уровень триглицеридов считается повышенным при значении выше, чем 1,7 ммоль/л. К сожалению, в поликлиниках, работающих по ОМС, врачи чрезвычайно редко назначают анализ крови на этот важный показатель. Поэтому если есть возможность сдать анализы в коммерческой лаборатории хорошего уровня, не пожалейте денег и узнайте, что в вашем организме происходит с жировым обменом. Для удобства пациентов многие коммерческие лаборатории предлагают комплекс анализов на липидный профиль – липидограмму. Это важный показатель вашего здоровья в целом и сердечно-сосудистого риска в частности.
5. Низкий уровень липопротеинов высокой плотности (ЛПВП) в крови
Так называется “хороший холестерин”, необходимый нашему организму. Именно хороший холестерин помогает поддерживать нормальную вязкость крови, оптимальное состояние сосудов и снижает риск сердечно-сосудистых заболеваний и сосудистых «катастроф» – инфарктов и инсультов. Низкий уровень ЛПВП у мужчин составляет менее 1,0 ммоль/л, у женщин – менее 1,2 ммоль/л.
6. Высокий уровень липопротеинов низкой плотности (ЛПНП)
Это «плохой» холестерин, рыхлый, склонный к образованию «бляшек» и оседанию на стенках сосудов. А это, естественно, ведет к нарушению кровотока, и в случае большой бляшки – даже к полному перекрытию сосуда и его ишемии.
Ожирение у детей
Ожирение 1 степени у детей – это превышение веса на 15-28 %. Это самая легкая степень. Дети при этом выглядят просто полными. Родители не заставляют таких детей заниматься спортом, не ограничивают в выборе еды. А между тем, ожирение 1 степени у детей требует уже полноценного лечения.
2 степень ожирения — превышение веса доходит уже до 30-49 %, 3-я — 50 — 99 %, 4-я степень – на 100 %.
Толстый ребенок в год и до 3 лет – не должен вызывать опасений у родителей. У него в этом возрасте преобладает бурый жир, который обладает высокой скоростью метаболизма. Приводит только к росту и быстрому развитию. Как правило, к 3 годам вес нормализуется. Но когда один из родителей страдает ожирением, оно возможно и у ребенка в 30 % случаев, а если оба родителя – то в 60 %.
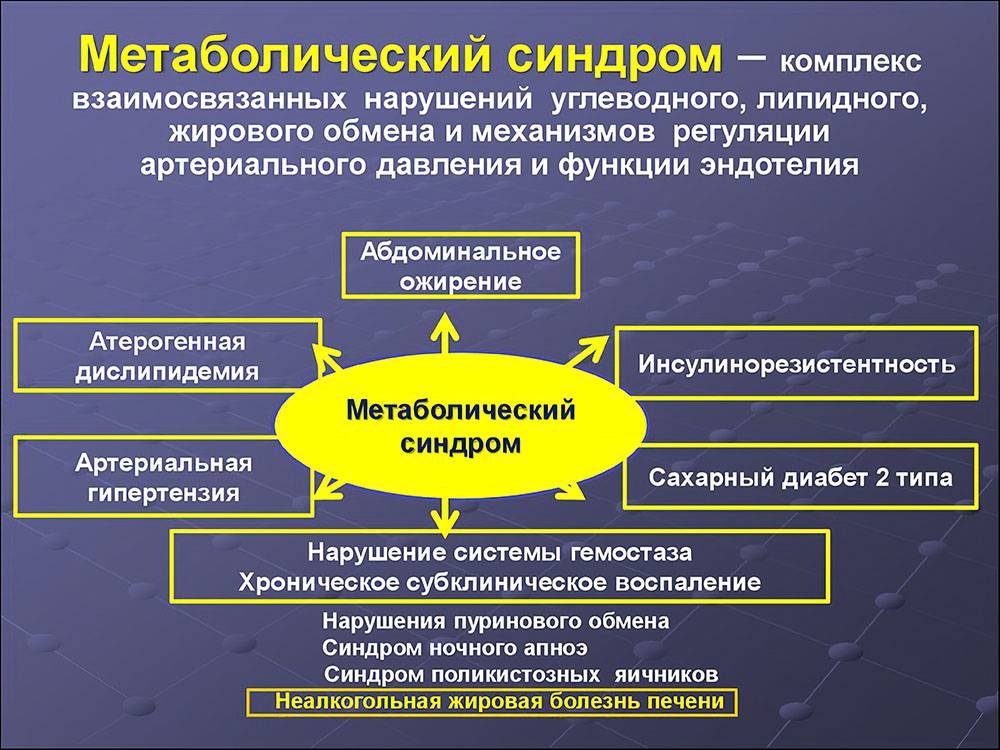
На первый взгляд МС не кажется особо опасным, тем более что протекает очень долго практически бессимптомно. Но организм он медленно убивает. Все его нарушения нарастают как снежный ком.
Метаболический синдром у детей идет по такой схеме развития:
- гиподинамия и гипокинезия у ребенка;
- пристрастие к сладкому;
- фастфуды;
- переедание – все это ведет к потере чувствительности клеток к инсулину.
Поджелудочная работает в системе аврала, постоянно повышая выработку инсулина и истощаясь, появляется гиперинсулинемия, которая влечет за собой дислипидемию, работа сосудов осложняется, в крови постоянно гипергликемия. Начало МС идет незаметно.
Ключевые симптомы МС:
- сначала в голодном состоянии злость, повышенная раздражительность, неустойчивое настроение;
- возможна агрессия (мозгу не хватает глюкозы);
- из-за последнего постоянная тяга к сладкому;
- упадок сил из-за недополучения энергии из глюкозы;
- дневная сонливость, апатия, вялость;
- ночной храп и остановки дыхания во сне, в результате чего отдых становится неполноценным.
Также ночью нередко повышается давления. Висцеральный жир нарушает работу внутренних органов, сжимая их; нарушения пуринов — откладывается в суставах мочевая кислота, и возникает подагра.
Из-за спазма сосудов и гипертензии, повышения инсулина в крови появляются красные пятна на шее и груди, повышенное давление у ребенка вызывает и цефалгии, и кардиалгии. Пульс и сердцебиение учащены, присутствует нарушение координации движений, жажда, сухость во рту, диурез и пр. симптомы появившегося СД.
Наблюдается склонность к запорам, ночная потливость.
Лекарственная терапия метаболического синдрома
Главная цель терапии метаболического синдрома с помощью медикаментозных методов – снижение резистентности клеток к инсулину, уменьшение глюкозы в крови, нормализация обмена липидов.
Группа лекарств | Механизм терапевтического действия | Аналоги | Способы приема |
Терапия нарушений обмена липидов | |||
Гиполипидемические средства (статины и фибраты) | Уменьшают выработку холестерина внутри клеток, способствуют выведению из кровеносного русла холестерина с низкой плотностью. Фибраты уменьшают количество мочевой кислоты, повышая выведение ее солей через почки. | Розувастатин | Назначают по 5-10 мг раз в день. Спустя четыре недели делают анализ, чтобы определить холестерин крови и откорректировать дозу. |
Фенофибрат | Назначают по две капсулы дважды в сутки, вместе с завтраком и ужином. | ||
Борьба с резистентностью к инсулину и нормализация глюкозы | |||
Лекарства, снижающие инсулинорезистентность | Увеличивают проникновение глюкозы через клеточные мембраны без стимуляции синтеза инсулина. Уменьшают выработку жирных кислот, стимулируют превращение глюкозы в гликоген. Повышают чувствительность клеточных структур к инсулину, ускоряя его связывание. | Метформин | Доза зависит от количества глюкозы в плазме, составляет 1-4 таблетки. Суточную дозу делят на 2-3 приема, пьют лекарство после еды. |
Лекарства, увеличивающие тканевую чувствительность к гормону инсулину. | Лекарства уменьшают всасывание глюкозы в тонкой кишке, замедляют распад гликогена в печени, делают клеточные мембраны более чувствительными к инсулину. Также они уменьшают чувство голода, что помогает бороться с ожирением. | СиофорГлюкофаж | Начинают прием с дозы 500-850 мг. Назначают лекарства 2-3 раза в день, после еды. Спустя 2 недели дозу корректируют, учитывая количество в крови глюкозы. |
Витамины | Альфа-липоевая кислота для регулировки функции печени, она оказывает влияние на обмен холестерина. Повышает усвоение глюкозы скелетными мышцами. | Альфа-липон | Назначают по таблетке 2-3 раза в день, три недели или месяц. |
Лекарства, нормализирующие метаболизм и артериальное давление | |||
Ингибиторы АПФ (ангиотензин-превращающего фермента). | Блокируют АПФ, который вызывает сужение сосудов. В результате просвет сосудов расширяется, падает давление, уменьшается нагрузка на сердце. | Каптоприл | Назначают в суточной дозе 25-150 мг, разделенной на три приема. Пьют на голодный желудок |
Эналаприл | Назначают по 0,01 грамму раз в сутки, независимо от еды. | ||
Антагонисты кальция, блокирующие кальциевые каналы | Способствуют снижению артериального давления, уменьшению нужды миокарда в кислороде, улучшают питание сердечной мышцы, имеют незначительное мочегонное действие. | Фелодипин | Доза – 5 мг, назначают по таблетке раз в день, независимо от еды. |
Борьба с ожирением | |||
Ингибиторы всасывания липидов | Уменьшают активность ферментов в системе пищеварения, что ведет к нарушению расщепления и усвоения липидов в тонкой кишке. | Ксеникал | Доза одноразовая – 120 мг, пьют по капсуле при каждом приеме пищи или через час после его завершения. |
Орлистат | Доза одноразовая – 120 мг, принимают трижды в день, во время еды. Если в порции мало жирных продуктов, лекарство можно не пить. | ||
Лекарства, которые подавляют аппетит, действуя на ЦНС. | Изменяют пищевое поведение пациентов, уменьшают психологическую зависимость от еды, подавляют аппетит. Помогают легче переносить диеты, так как чувство голода не такое сильное. | Флуоксетин | Препарат из группы антидепрессантов, пьют его по 1-3 таблетки сразу после еды. |
НЮАНСЫ
Лекарства аноректики, которые подавляют аппетит, нельзя использовать для похудения при метаболическом синдроме. Эти препараты еще больше увеличивают инсулинорезистентность. К этой группе относят Флуоксетин, Прозак, Меридиа, Редуксин.
Что делать при метаболическом синдроме?
Корректировать питание
 Во-первых, наиглавнейшее!!! Не перекусывайте и не начинайте еду с высокоуглеводных продуктов. Это приводит к быстрому повышению уровня сахара в крови и соответственно к гиперинсулинемии со всеми ее последствиями.
Во-первых, наиглавнейшее!!! Не перекусывайте и не начинайте еду с высокоуглеводных продуктов. Это приводит к быстрому повышению уровня сахара в крови и соответственно к гиперинсулинемии со всеми ее последствиями.
Особенно если вы на программе снижения веса, то первое, что должно попасть на язык – это белок! Углеводы можно, но потом! Когда углеводы связаны с белками, то они более медленно поступают в кровь и не вызывают повышенной секреции инсулина.
Именно тем, что исключается гиперинсулинемия, объясняется высокая эффективность низкоуглеводных диет для снижения веса.
Во-вторых, используем те продукты, которые требуют мало инсулина. Потребность в инсулине можно определить с помощью таблицы ГИ продуктов. Старайтесь использовать те продукты, которые имеют индекс менее 55-50.
В-третьих, считаем все углеводы! Самое страшное для формирования атеросклеротических бляшек – это сочетание избытка углеводов (свыше 4г/кг веса) с насыщенными жирами.
В-четвертых, анализируем структуру питания. Полезно: Овощи – Белковые продукты – Крупы цельнозерновые –Фрукты
В-пятых: питьевой режим. Общий объем жидкости 30-40 мл/1 кг веса. Обязательно щелочное питье – вода с Хлорофиллом или Коралловым Кальцием.
В-шестых, используем сахарозаменители – Стевию от NSP, а также готовые низкокалорийные напитки со сладким вкусом – Солстик Энерджи и Солстик Слим.
Стевия хотя и имеет сладкий вкус, но к сахарам не относится и инсулина не требует.
Солстики способствуют снижению уровня глюкозы и веса, повышают уровень энергии. В качестве сахарозаменителя используется безопасная сукралоза (цукралоза).
Обращаем внимание на завтрак!
Именно белки на завтрак определяют стабильность уровня сахара в крови в течение дня, а значит наше настроение и работоспособность.
Также белки на завтрак обеспечат синтез пищеварительных ферментов, коими и будет переварена пища в течение дня.
Из практического опыта: почти все больные СД, обратившиеся за помощью, на завтрак едят «полезную» овсяную кашу, и предпочитают самые нежные овсяные хлопья…
Лучший завтрак – нежная овсянка?
- Быстрое повышение уровня сахара (глюкозы) в крови,
- выброс инсулина «с запасом»,
- снижение уровня сахара в крови ниже нормы,
- чувство голода и желание съесть что-то сладкое, углеводное, «иначе умру»…
- цикл повторяется…
Эксперименты показали, что больше всего уровень сахара в крови повышается в том случае, если на завтрак была только овсяная каша.
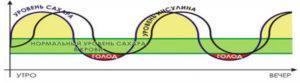
Если завтрак был правильным, то сахарная кривая будет иметь следующий вид:
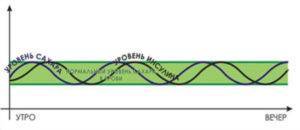
Правильный завтрак имеет закон – минимум 22 г белка, оптимум – 30-32 г.
Необходимо увеличить двигательную активность
 Рецепторы к инсулину активнее взаимодействуют с гормоном при физической нагрузке.
Рецепторы к инсулину активнее взаимодействуют с гормоном при физической нагрузке.
В мышцах человека есть разные мышечные волокна – быстрые и медленные (белые и красные). Генетически каждый человек имеет разные пропорции между быстрыми и медленными мышечными волокнами. Быстрые волокна называют белыми за счет низкого содержания миоглобина. Миоглобин выполняет почти ту же функцию что и гемоглобин, только гемоглобин запасает кислород в крови, а миоглобин – в мышцах.
Если мало миоглобина, значит мышцы буду работать по анаэробному (бескислородному) биохимическому пути.
В качестве источника энергии белые волокна используют глюкозу и креатинфосфат и созданы для интенсивной силовой работы, при этом быстро утомляются. То есть это спринтерские волокна.
Вывод: для быстрого снижения уровня глюкозы в крови полезны быстрые, сильные, «спринтерские» нагрузки.
Медленные волокна, они же красные, содержат много миоглобина, образование энергии идет по аэробному (окислительному) пути, а в качестве энергии расходуется гликоген и жиры.
Вывод: для сжигания жира необходимы «марафонские» нагрузки, то есть длительные, не сильной интенсивности.
Если уже есть проблема, то решать ее надо комплексно
Существуют диетические добавки (БАД), которые очень хорошо помогают при метаболическом синдроме, в том числе на начальном этапе — снижении чувствительности к инсулину.
Направления действия БАД NSP при метаболическом синдроме:
- Снижение скорости всасывания углеводов
- Повышение эффективности инсулина
- Поддержка процесса выработки инсулина
- Поддержка процесса поступления уже синтезированного инсулина в кровь
- Поддержка клеточных мембран в нормальном состоянии
- Выведение избытка жиров
- Активизация жирового и углеводного обмена
- Контроль за артериальным давлением
- Снижение веса
- Снижение «плохого» холестерина
Диагностика патологии
Диагностика синдрома начинается со сбора информации о пациенте. Привычки, образ жизни, гастрономические пристрастия, жалобы и сопутствующие заболевания, случаи заболевания сахарным диабетом среди родственников, все это, в сочетании с визуальным осмотром, позволит специалисту представить ясную картину состояния здоровья больного.
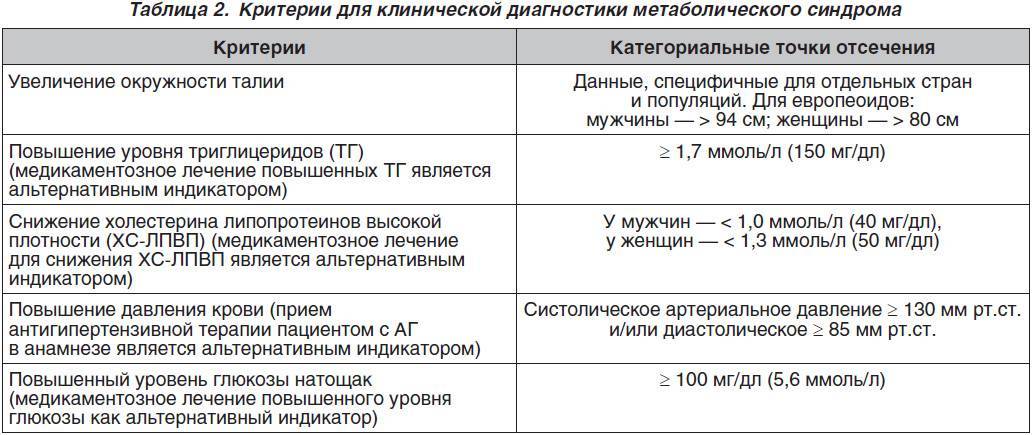
Обязательно проводится измерение давления, осмотр кожных покровов на наличие целлюлита и растяжек, определение склонности к ожирению. Критериями лишнего веса будут данные, полученные после измерения роста, веса, окружности бедер и живота и соотношение этих показателей.
Так, о наличии ожирения свидетельствуют такие показатели:
- ожирение по абдоминальному типу, с распределением жировой прослойки в области живота, талии и шеи;
- окружность талии, превышающая 88 см у женщин и 100 см у мужчин;
- коэффициент соотношения обхвата талии, деленного на обхват бедер, превышающий 1 у пациентов мужского пола и 0,8 у женщин.
Проводится комплекс лабораторных и инструментальных исследований:
- кровь и моча на наличие и уровень холестерина (меньше 5 ммоль/л), триглицеридов (выше 1,7 ммоль/л), высоко- и низкомолекулярных липопротеинов, инсулина (свыше 6,6 ммоль/л), глюкозы (более 6 ммоль/л) и лептина (более 15 нг/мл);
- эхография и электрокардиография сердца;
- полисомнография;
- ультразвуковое исследование щитовидной железы;
- КТ или МРТ гипофиза;
- КТ надпочечников;
- мониторинг уровня АД.
Справочная информация
ДокументыЗаконыИзвещенияУтверждения документовДоговораЗапросы предложенийТехнические заданияПланы развитияДокументоведениеАналитикаМероприятияКонкурсыИтогиАдминистрации городовПриказыКонтрактыВыполнение работПротоколы рассмотрения заявокАукционыПроектыПротоколыБюджетные организацииМуниципалитетыРайоныОбразованияПрограммыОтчетыпо упоминаниямДокументная базаЦенные бумагиПоложенияФинансовые документыПостановленияРубрикатор по темамФинансыгорода Российской Федерациирегионыпо точным датамРегламентыТерминыНаучная терминологияФинансоваяЭкономическаяВремяДаты2015 год2016 годДокументы в финансовой сферев инвестиционной
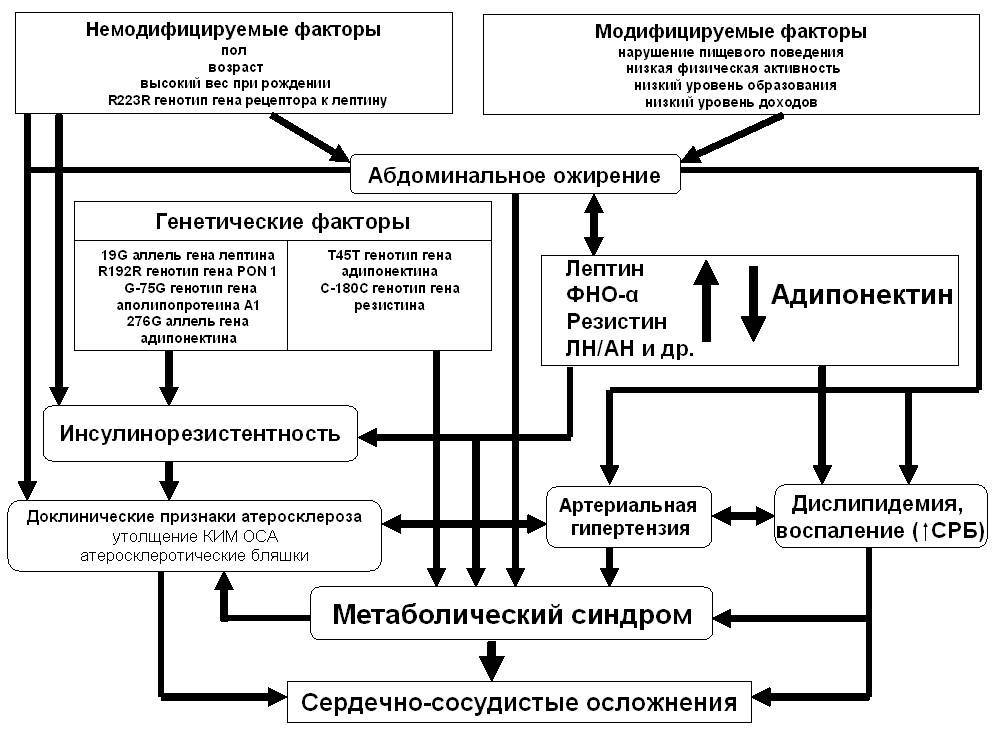
Причины возникновения и развития метаболического синдрома
Для начала разберемся, какую же роль играет гормон инсулин в организме человека? Среди множества функций инсулина, самой важной его задачей является установка связи с инсулиночувствительными рецепторами, находящимися в мембране каждой клетки. Посредством таких связей клетки имеют возможность получать глюкозу, поступающую из межклеточного пространства. Потеря рецепторной чувствительности к инсулину способствует тому, что и глюкоза и сам гормон накапливаются в крови, от чего и начинает развиваться МС
Потеря рецепторной чувствительности к инсулину способствует тому, что и глюкоза и сам гормон накапливаются в крови, от чего и начинает развиваться МС.
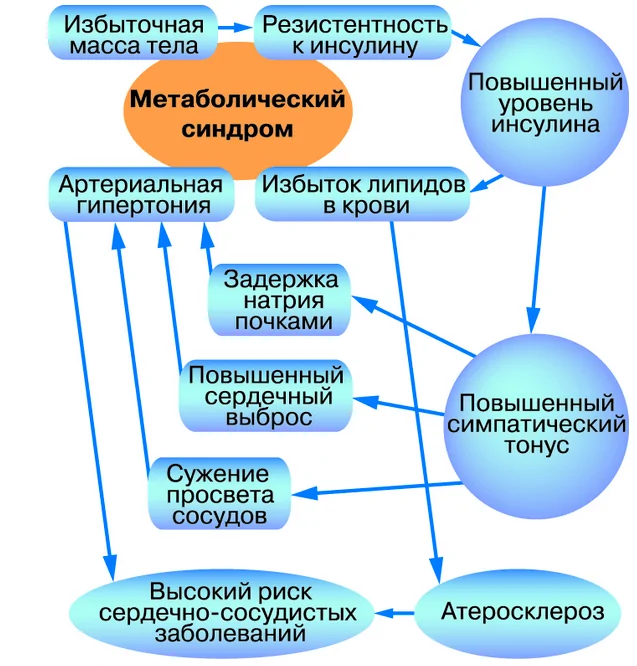
Основные причины инсулинорезистентности – нечувствительности к инсулину:
- Предрасположенность на генетическом уровне. При мутации гена, отвечающего за развитие синдрома резистентности к инсулину:
- клетки могут иметь недостаточное количество рецепторов, с которыми должен связываться инсулин;
- рецепторы могут не иметь чувствительность к инсулину;
- иммунная система может вырабатывать антитела, блокирующие работу инсулиночувствительных рецепторов;
- поджелудочная железа может вырабатывать инсулин аномального характера.
- Высококалорийное питание, которое считается одним из самых важных факторов, провоцирующих развитие МС. Поступающие с пищей животные жиры, а точнее содержащие в них насыщенные жирные кислоты, в большом количестве являются главной причиной развития ожирения. Вызывая изменения в мембранах клеток, жирные кислоты снижают их чувствительность к действию инсулина.
- Слабая физическая активность, при которой снижается скорость всех обменных процессов в организме. Это же относится и к процессу расщепления и усвоения жиров. Жирные кислоты уменьшают чувствительность рецепторов клеточной оболочки к инсулину, тем самым не дают транспортироваться глюкозе во внутрь клетки.
- Хроническая артериальная гипертония, которая отрицательно сказывается на процессе периферического кровообращения, что в свою очередь снижает чувствительность тканей к инсулину.
- Низкокалорийные диеты. Если суточный объем поступающих в организм килокалорий составляет менее 300 ккал, то организму приходится скапливать запасы путем усиленного жироотложения. В организме запускается процесс необратимого нарушения обмена веществ.
- Хронические стрессы. Психологические нагрузки длительного характера отрицательно влияют на процесс нервной регуляции органов и тканей, в результате этого происходит гормональный сбой. Нарушается производство гормонов, в том числе инсулина, а также чувствительность клеток на них.
- Прием таких гормональных препаратов, как кортикостероиды, глюкагон, тиреоидные гормоны и пероральные контрацептивы. Они снижают возможности клетки поглощать глюкозу и параллельно уменьшают чувствительность рецепторов к инсулину.
- Гормональные сбои. В организме человека жировая ткань – это эндокринный орган, который продуцирует гормоны, снижающие чувствительность клеток к инсулину. При этом, чем больше избыточных жировых отложений, тем ниже чувствительность тканей.
- Возрастные изменения у представителей мужского пола. Чем старше мужчина, тем ниже уровень выработки мужского гормона — тестостерона, и выше риск развития ожирения, гипертонической болезни и инсулинорезистентности.
- Остановки дыхания во сне (апное). При остановках дыхания во сне возникает кислородное голодание мозга и интенсивный выброс соматотропного гормона, который продуцирует развитие клеточной нечувствительности к инсулину.
- Неправильный подход к лечению сахарного диабета – назначение инсулина больше необходимой нормы. При большой концентрации инсулина в крови возникает привыкание рецепторов. Организм начинает вырабатывать своеобразную защитную реакцию от большого количества инсулина – инсулинорезистентность.