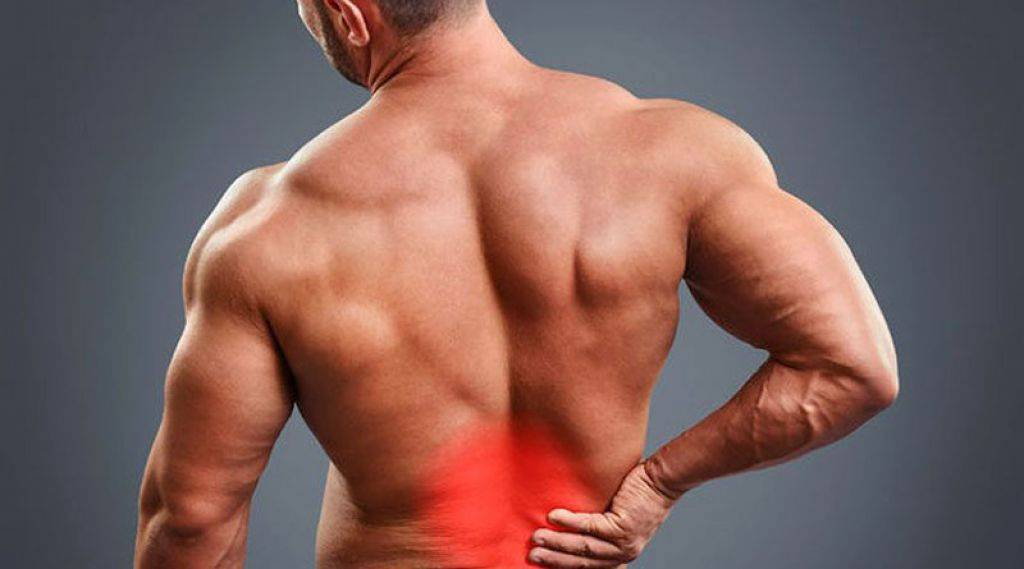
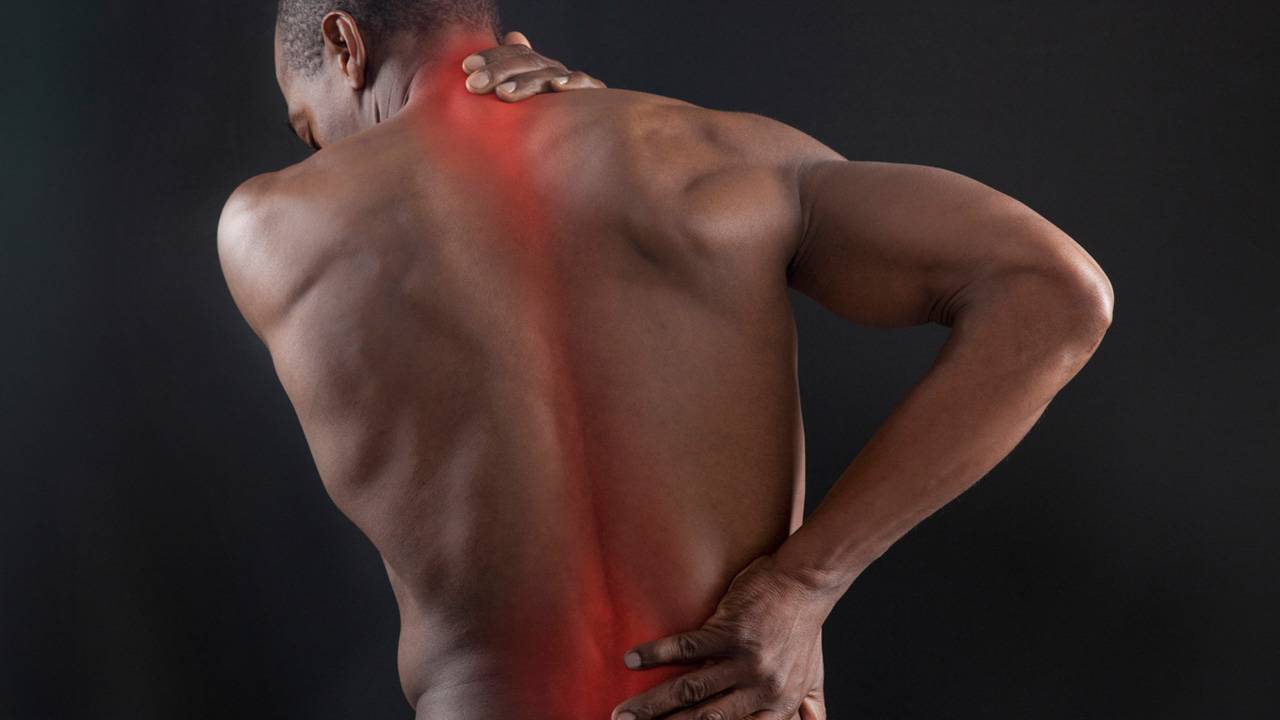
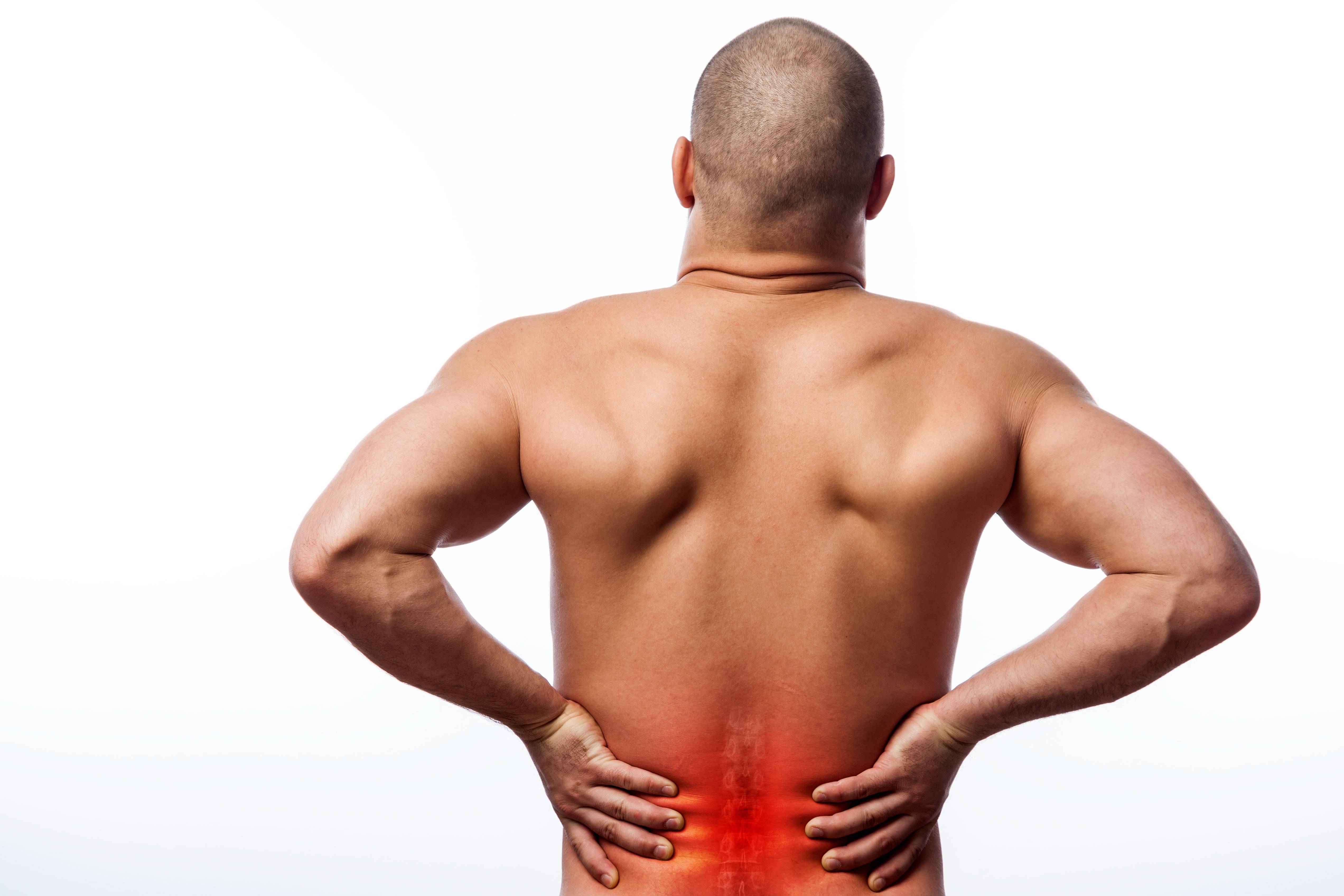
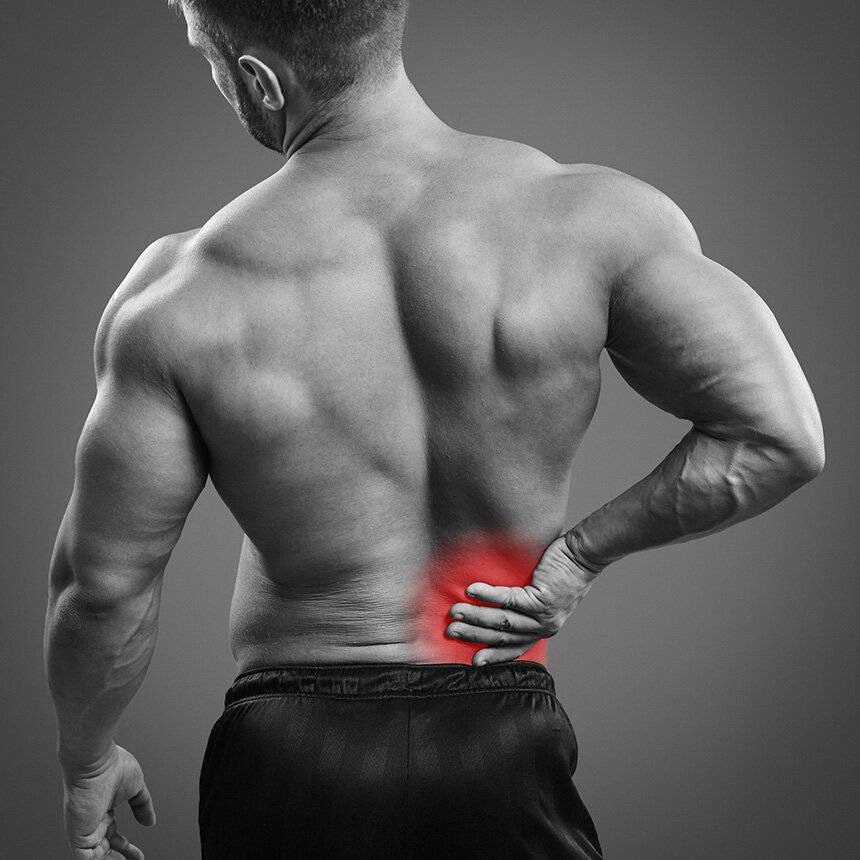
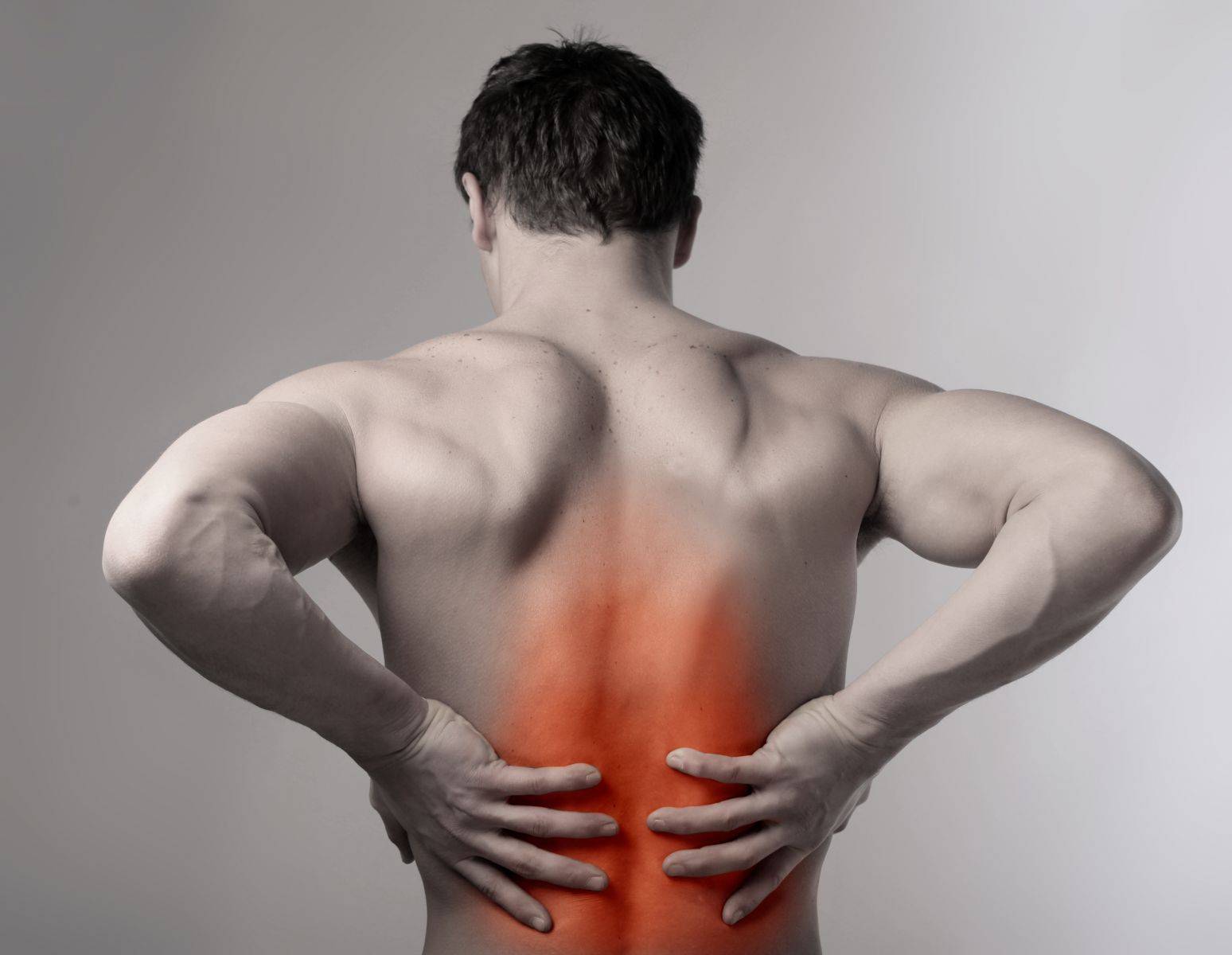
Лечение миозита спины
Клечению миозита мышц спины необходимо подходить индивидуально, взависимости отпричин, вызвавших заболевание.
- При вирусных инфекциях назначают обычное лечение отпростуды, дополнительных мер нетребуется. Вбольшинстве случаев мышечные боли проходят после выздоровления.
- Гнойный процесс при бактериальных инфекциях требует более серьезного лечения. Необходимо вскрыть ипромыть гнойник, провести курс антибиотиков. Паразитарные болезни лечат при помощи противопаразитарных препаратов.
- При воспалительных процессах вмышечной ткани, вызванных острыми ихроническими травмами, врач рекомендует соблюдение оптимального режима работы иотдыха.
- Востром периоде заболевания для пораженных мышц нужно обеспечить покой. Спину укутывают шерстяной тканью. Боли снимают при помощи обезболивающих препаратов изгруппы нестероидных противовоспалительных средств, высокую температуру— при помощи жаропонижающих.
Лечение
Вначале обязательно проводится первая помощь пострадавшему. Для этого поврежденную конечность необходимо обездвижить, обеспечить ей покой. Далее требуется приложить холодный компресс. После этого нужно утянуть конечность эластичным бинтом и положить в приподнятом положении.
На первом этапе необходимо обеспечить обездвиживание поврежденного участка тела, так уменьшается вероятность внутреннего кровотечения, уменьшается отечность, не усугубляется травма. Отек начинает развиваться, поскольку возникает внутреннее кровоизлияние и гематома. При прикладывании холодных компрессов уменьшается отток жидкости и снижается выраженность отечности. Также с помощью холодного компресса можно уменьшить выраженность болевого синдрома и мышечных спазмов.
После того как сделан холодный компресс, необходимо перевязать поврежденный участок с помощью эластичного бинта. Так поврежденные ткани сжимаются, ограничивается область внутреннего кровотечения и отечности. Такая давящая повязка должна присутствовать на протяжении всего периода реабилитации.
Чтобы облегчить состояние пострадавшего и уменьшить выраженность болевого синдрома, можно использовать обезболивающие препараты:
- Ацетаминофен;
- Кетанов;
- Нимесил.
Чтобы устранить болезненность и купировать воспалительный процесс, назначаются нестероидные противовоспалительные препараты, к примеру, Мелоксикам, Диклосейф, Диклоберл, Мидокалм.
Чтобы снять болезненность и отечность, в комплексе терапии могут применяться кортикостероиды. Их вводят инъекционно в поврежденный участок тканей либо в окружающие ткани. Такие препараты замедляют регенерацию тканей, увеличивают опасность повреждений сухожилий, хрящей. Пострадавший спортсмен продолжает давать нагрузку на поврежденный участок, не дает ему возможности восстановиться.
После того как острый процесс купирован, поврежденные ткани срастаются. Необходимо обязательно пройти период реабилитации. Врачами назначаются специальные комплексы упражнений, которые помогут укрепить мышцы и адаптируют поврежденный участок к нагрузкам. Нагрузка обязательно должна даваться постепенно, а не резко.
Кроме выполнения лечебной физкультуры, назначаются такие процедуры:
- криотерапия;
- электростимуляция;
- ударно-волновая терапия;
- гидротерапия;
- вытяжение;
- фонофорез;
- электрофорез;
- магнитотерапия;
- ударно-волновая терапия;
- грязелечение;
- парафинотерапия;
- массаж;
- мануальная терапия;
- гирудотерапия;
- иглоукалывание;
- лазерная терапия.
Продолжительность периода восстановления и курса физиотерапии обусловлена тяжестью и сложностью повреждений. Не рекомендуется начинать заниматься спортом до тех пор, пока травма полностью не будет вылечена. Также нельзя и полностью обездвиживать на длительное время поврежденный участок. Все нагрузки должны быть постепенными, с учетом характера и тяжести травмы.
Травма тендинит бицепсов и плеч

Зачастую данная травма принимается атлетами за повреждение плечевого сустава, так как болевые ощущения возникают именно в этой области. Однако тендинит бицепса представляет собой выход сухожилий из своего ложа, которое расположено на верхней части хамеруса. Это самая крупная кость плечевого отдела. Практически всегда данное повреждение может быть исправлено. Болевые ощущения появляются в области переднего пучка дельты, что и позволяет ошибочно диагностировать это как бурсит.
Сухожилие бицепса необходимо вернуть на его законное место, так как в противном случае может развиться воспаление плечевого сустава. Причиной этой травмы чаще всего являются упражнения для грудных мускулов, в частности жимы в положении лежа и разведение рук в тренажере Пек-Дек.
Если вы получили эту травму, то следует исключить любую нагрузку на грудные мускулы. Начинайте принимать препараты, снимающие воспаление, например, Ибупрофен, и прикладывайте к плечу холод. Когда опухоль пройдет, то необходимо поставить сухожилие назад. Однако это достаточно сложно сделать и желательно обратиться к специалисту.
Когда травма устранена, можно вернуться к тренингу, соблюдая определенную осторожность. В первую очередь следует исключить широкий хват во всех упражнениях
Повреждение капсульно-связочного аппарата
Диагностировать заболевание на самом его пике не всегда представляется возможным, потому что травма распознается очень сложно. Наиболее часто она определяется при максимальном физическом усилии по непрямому механизму повреждений. Симптомы крайне схожи с обычным ушибом, но отек более локализован, по бокам сустава возникает боль и под кожей появляется кровоизлияние. Повреждения коллатеральной связки, особенно, при ее частичных разрывах, определяется только после того, как полностью разогнуть сустав. Наибольшее проявление травмы сказывается в нестабильности сустава и осложненных движениях.
Методы лечения растяжений
Первой помощью при травме мышц спины является полное обездвиживание, обычно это постельный режим. Потому что в течение 48 часов поврежденное место не должно испытывать никакой нагрузки. Для снятия отека необходимо применить холодный компресс. Прием противовоспалительных средств поможет снять болевой синдром. Через несколько дней, когда отек уменьшится, спину нужно смазывать разогревающими мазями, применять мануальную терапию и физиотерапевтические процедуры. Естественно, каждый отдельный случай требует индивидуальной методики исцеления.
При тяжелой травме лечение спины осуществляется посредством ношения ортопедического корсета или фиксирующего пластыря, которые частично снимают нагрузку с мышц. После их восстановления метод мануальной терапии академика Гриценко А.Г. поможет быстро вернуть им эластичность. Растирание, поглаживание, разминание, вибрация и надавливание на спину устранят спазм пораженных мягких тканей и усилят в них кровообращение. В комплексе с мануальным способом рекомендуют заниматься лечебной физкультурой. Начинайте разрабатывать мышцы спины не спеша, когда уже утихла боль. Постепенное расширение двигательного режима должно быть щадящим.
В период реабилитации нагрузки на позвоночник требуется ограничить либо полностью исключить. Если подобная травма начинает периодически повторяться, а от лечения эффект кратковременный, рекомендуем провести тщательное обследование в нашем центре для более точной диагностики проблемы.
Остеохондроз и тренировки: за и против
Остеохондроз вполне совместим со многими видами спорта. Эта патология, сопровождающаяся разрушением межпозвонковых дисков, часто клинически проявляется многочисленными неврологическими расстройствами. Из-за ущемления позвоночной артерии и спинномозговых корешков грыжами, остеофитами, мышечными спазмами ухудшается общее самочувствие больного.
А регулярные спортивные тренировки оказывают положительное, оздоравливающее воздействие на весь организм:
- улучшают кровообращение, стимулируют поступление в поврежденные позвоночные структуры питательных веществ;
- расширяют кровеносные сосуды, обеспечивая приток кислорода к головному мозгу, мягким, хрящевым, костным тканям;
- устраняют сдавление кровеносных сосудов и нервных окончаний за счет укрепления мышечного корсета всей спины;
- стабилизируют тела позвонков и межпозвонковые диски, препятствуют их смещению, формированию грыжевого выпячивания;
- улучшают работу органов всех систем жизнедеятельности человека.
Возможные осложнения
Осложнения гематурии связаны как с присутствием самой крови, так и с теми заболеваниями, которые привели к такому симптому.
Кровь – хорошая питательная среда для размножения микроорганизмов, поэтому воспалительный процесс в мочевых путях при гематурии присутствует очень часто.
Крайняя степень воспаления почек и исхода пиелонефрита – это гнойно-некротическое воспаление, называемое «карбункулом почки». Оно сопровождается тяжелым общим состоянием, высокой температурой и интоксикацией, возникновением уросепсиса (бактериального заражения крови с первичным очагом в почке). При этом вторичные гнойные очаги могут возникнуть в любых органах: сердце, легких, головном мозге. Это состояние угрожает жизни, требует неотложного лечения. Иногда для спасения человека приходится принять сложное решение по удалению органа.
Почечная недостаточность – состояние, когда нарушаются или прекращаются функции почек по обмену воды, электролитов и азотистых веществ. При острой почечной недостаточности прекращается выделение мочи. Это может быть связано со множеством причин, в том числе с закупоркой мочеточников камнями, кровяными сгустками, опухолью.
Хроническая почечная недостаточность формируется при различных формах гломерулонефрита, пиелонефрита, опухолях почек и мочевыводящих путей, осложненной мочекаменной болезни, сосудистых заболеваниях (системном воспалении сосудов, сахарном диабете). Все эти состояния на начальном этапе могут проявиться наличием кровяных примесей в моче.
Когда органы не обеспечивают полноценный обмен и выведение шлаков, возникает интоксикация организма продуктами азотистого обмена, показатель которой – уровень креатинина и мочевины крови. Сопровождается это состояние слабостью, кожным зудом, токсическим поражением нервной системы, органов желудочно-кишечного тракта, возникновением плеврита и поражением сердца, костей. Для снятия симптомов самоотравления организма продуктами азотистого обмена пациентка проходит процедуры гемодиализа – очищения крови с помощью аппарата «искусственной почки» и ждет трансплантации донорского органа.
Таким образом, кровяные примеси в моче могут быть первым признаком угрозы жизни и здоровью
В таких случаях важно своевременное обращение к специалистам, постановка точного диагноза и полноценное лечение. Врачи «МедЦентрСервис» принимают пациентов в 17 клиниках в Москве
Каждая из них расположена недалеко от метро, а записаться на прием к специалисту можно в любое удобное время.
Какие существуют виды лишая
Всего на данный момент существует 7 видов лишая. При осмотре у врача может быть диагностирован один из следующих видов:
- розовый
- опоясывающий, вызванный вирусом герпеса, который располагается по ходу нервных окончаний
- стригущий
- красный плоский, не заразен
- отрубевидный или разноцветный, он не заразен
- белый, возникающий под действием ультрафиолета
- чешуйчатый, он же называется псориазом
Каждый вид лишая обязательно требует лечения. Без этого он может перейти в хроническую форму. Перед назначением лечения врач должен провести грамотную диагностику, чтобы на 100% быть уверенным в диагнозе.
Важно! Рекомендуется обращаться только в проверенную клинику, где работают квалифицированные врачи. Неправильное лечение способно ухудшить состояние больного.
Розовый лишай
Розовый лишай возникает на коже из-за воздействия инфекций. Чаще всего бывает в период межсезонья. Местом локализации являются руки, ноги и паховая область. Высыпание может доходить до 2 см в диаметре. Что касается цвета, то он розовый. Ближе к центру оттенок может изменяться вплоть до желтого. После исчезания самого большого высыпания, человек начинает ощущать симптомы простудного заболевания. На протяжении всего течения болезни ощущается неприятный зуд.
Опоясывающий лишай
Опоясывающий лишай возникает из-за вирусов. Чаще всего его можно обнаружить в межреберной области или рядом с нервными стволами. Прыщи поражают только одну область тела и выглядят как пузырьковая сыпь. Инкубационный период доходит до 21 дня. Данный тип заболевания может быть глазным. Если вовремя не начать лечение, то человек рискует полностью потерять зрение.
Стригущий лишай
У детей чаще всего выявляется стригущий лишай. Местом локализации становится шея, голова, лицо и плечи. Причиной возникновения становятся грибки. Ребенок может подхватить лишай от зараженного человека или животного. Определить заболевание можно по характерным розовым пятнам. Если они локализируются в голове, то со временем начинают появляться проплешины. До активного проявления симптомов нет. После начинают появляться шелушение и зуд.
Красный плоский
Красный вид считается достаточно редким. Местом локализации становятся слизистые оболочки, области около суставов и ротовая полость. Есть высокий риск разрушения ногтей. У женщин красный лишай может проявляться в области половых органов. То же самое грозит и мужчинам.
Разноцветный
Разноцветный вид лишая возникает из-за грибка. Пик заболеваний выпадает на летний период. Данный тип опасен тем, что после полного выздоровления часто случаются рецидивы. Высыпания могут иметь желтый, розовый или коричневый цвет. Со временем начинают сливаться с основным цветом кожи. Признаков воспаления практически нет, но наблюдается шелушение. Может поражать все тело, за исключением ног, рук и головы. Обязательно требуется лечение. Если его не будет, то разноцветный лишай перейдет в хроническую форму.
Белый лишай
Белый вид считается наименее опасным. Бессимптомное течение заболевание может длиться пару лет. Высыпания и пятна локализуются в районе груди и головы. Чаще всего недуг отмечается у лиц младше 30 лет. Пятна имеют белый оттенок, поэтому хорошо заметны на людях с загаром.
Чешуйчатый лишай
Чешуйчатая форма возникает при нарушениях иммунитета. Если не начать вовремя лечение, то человеку может грозить ранний артрит.
 лечение лишая
лечение лишая
Первая помощь
Благодаря правильно оказанной первой помощи можно существенно сократить в дальнейшем период реабилитации, уменьшить неприятные симптомы травмы.
Ушибы, растяжения, вывихи
Причиной ушиба является удар тупым предметом, падение. На месте повреждения быстро возникает гематома и отечность. При ушибах нарушается функция поврежденных участков, возникает боль, ограничивается движение. При такой травме необходимо обеспечить покой травмированному месту. Требуется наложить тугую повязку, приподнять поврежденный участок. Чтобы уменьшить боль и воспаление, нужно приложить холодный компресс.
Если есть царапины, их необходимо обработать йодом либо любым другим дезинфицирующим средством. Если случай тяжелый, пострадавшего необходимо как можно быстрее доставить в травмпункт.
Переломы костей
Задачей первой помощи при переломе является иммобилизация конечности, остановка кровотечения, антисептическая обработка раны. Правильно оказанная первая помощь предопределяет, каким будет исход полученной травмы, будут ли осложнения, насколько быстро заживут ткани.
При закрытом переломе необходимо:
- Сразу же вызвать неотложную помощь.
- Далее обеспечить неподвижность конечности, к примеру, подложить под нее валик или скрученное одеяло, подушку.
- Приложить холодный компресс.
- Дать пострадавшему анальгетик.
- Наложить шину.
При открытом переломе необходимо остановить кровотечение, для этого накладывают жгут. Края раны обрабатывают антисептическим препаратом. Требуется наложить шину, не затрагивая костных обломков. Ни в коем случае нельзя пытаться вправить кость самостоятельно. Требуется доставить пострадавшего в медицинское учреждение либо дождаться приезда скорой помощи.
Травмы головы
При такой травме необходимо придерживаться указанного алгоритма оказания первой помощи:
- обеспечить пострадавшему горизонтальное положение тела;
- дыхательные пути освободить от содержимого (например, слизь либо рвотные массы);
- если есть нарушение дыхания, выполнить искусственное дыхание;
- если выделяется кровь или спинномозговая жидкость, провести тампонацию;
- срочно доставить пострадавшего в медицинское учреждение.
Перелом позвоночника
Необходимо дать сильное обезболивающее средство пострадавшему. Далее следует уложить его на горизонтальную поверхность, зафиксировать голову, вызвать скорую помощь. Нельзя сажать человека, пытаться поставить его на ноги, дергать за конечности, пытаться вправлять диски.
Кровотечение
Алгоритм оказания помощи при кровотечении:
- приподнять травмированную конечность;
- наложить жгут выше раны либо давящую повязку;
- доставить пострадавшего в травмпункт.
Фаза IV (6-12 недель)
Все нижеперечисленное следует выполнять с абдоминальным контролем, поддерживая поясничный отдел позвоночника в нейтральной позиции.
Предыдущие варианты упражнений с прогрессией:
- Упражнения сидя на терапевтическом мяче
- Диагональные «отбивные» и/или «подъемы» с лентой
- Ягодичный мост на одной ноге
- Тяга блока на одной ноге
- Становая тяга на одной ноге
- Упражнение на четвереньках с прогрессом (работа на нестабильной платформе)
- Все варианты планок (планка на фитболле)
- Упражнения на стабильность корпуса в разных условиях
- Прыжковые техники работы
- Запрыгивания на высокий степ
- Спрыгивания с высокого степа
- Прыжки с ротацией корпуса
- Бросковые техники работы руками
- Прыжки на BOSU
Критерии перехода к продвинутой спортивной тренировке:
- Полная и безболезненная амплитуда работы поясницы
- Нормальная сила мышц туловища (по данным мануального тестирования или динамометрии)
- Хорошая техника выполнения всех упражнений фазы IV
Критерии отказа от консервативного лечения в пользу интенсивного вмешательства (хирургического или иного):
Отсутствие ответа на консервативное лечение в течение 4-6 недель может потребовать направления на дальнейшее специализированное обследование. Абсолютных показаний к операции при растяжении связок поясничного отдела позвоночника нет.
Рекомендации по повышению производительности:
На последнем этапе реабилитации пациент должен быть доведен до максимального функционального потенциала.
Разминка всего тела должна предшествовать упражнениям.
Упражнения должны выполняться примерно в то же время дня, что и тренировки.
Следует тренировать все три энергетические системы, уделяя особое внимание наиболее специфической для вида спорта.
Должны быть включены упражнения, которые максимально приближены к конкретным движениям и требованиям к навыкам данного вида спорта.
Уровень сопротивления, используемый во время упражнений на функциональную силу, должен приближаться или немного превышать привычную интенсивность.
Ловкость, плиометрические, скоростные и укрепляющие действия/упражнения должны быть включены с прогрессивно более высоким уровнем производительности, интенсивности и сложности
Список литературы:
Основания для запрета спортивной деятельности при протрузиях
Диагноз «протрузия», как правило, появляется у занимающихся спортом на фоне острых болей. Обращение к врачу, который направляет на компьютерную и магнитно-резонансную томографии, в совокупности с другими методами диагностики, зачастую приводит к ситуации, когда на руках у пациента оказывается распечатка с результатами. И пациент нередко совершенно необоснованно делает вывод о том, что спорт для него — закрытая тема. Между тем интерпретация результатов диагностики — забота специалистов, и спорт при правильном подходе может оказать существенную помощь в лечении заболеваний спины и позвоночника, включая протрузию.
Среди фраз, которые пугают пациентов, следующие:
- Умеренная S-образная деформация с характером сколиоза в поясничном отделе.
- Тела исследованных позвонков имеют изменения дегенеративного характера.
- Уплотнение субхондрального характера, утолщение, неровность компактных костных пластин.
- Протрузия с выраженным выпячиванием.
- Дегенеративные изменения (циркулярная протрузия диска L5-S1 с нарушениями статичности).
Между тем описанные выше изменения характерны для большинства недиагностированного населения. Полезным при протрузии будет обращение к спортивному врачу любой команды (плавание, гимнастика, игровые виды спорта). У таких докторов есть понимание проблематики спортсменов и активных людей изнутри. Не менее полезно будет обращение к специалисту, любящему спорту. Он подскажет, каким спортом заниматься при протрузии.
Обследования при ишиасе
Для начала врач собирает анамнез (историю болезни): сюда входит сбор жалоб, получение сведений о перенесенных заболеваниях и травмах, а также об особенностях жизни и работы пациента. Существуют так называемые симптомы опасности¹, то есть специфические причины заболевания. К их числу относятся:
- возраст старше 50 лет;
- перенесенные травмы спины;
- злокачественные опухоли позвоночника;
- длительный курс лечения кортикостероидами;
- ослабленный иммунитет;
- продолжительное употребление медикаментов (особенно наркотических анальгетиков);
- постоянно усиливающаяся боль по ходу седалищного нерва, которая не ослабевает даже в состоянии покоя.
Далее проводится физикальное обследование. Врача интересуют возможные признаки травм и опухолей позвоночника, а также инфекционных процессов, которые могли бы прояснить происхождение болевых ощущений. С этой целью проводится пальпация лимфатических узлов и живота, а также прослушивание шумов в легких.
 Беременность может стать причиной воспаления седалищного нерва — из-за увеличения давления и нагрузки на поясничный отдел позвоночника. Фото: boskorelly / freepik.com
Беременность может стать причиной воспаления седалищного нерва — из-за увеличения давления и нагрузки на поясничный отдел позвоночника. Фото: boskorelly / freepik.com
Неврологическое обследование
- Ахиллов рефлекс. Пациенту предлагают лечь на кушетку или стать на колени таким образом, чтобы стопы находились за пределами ее края. При ударе молоточком по ахиллову сухожилию в норме икроножная мышца сокращается, а нога рефлекторно сгибается в голеностопном суставе. У пациентов с пояснично-крестцовой радикулопатией этот рефлекс снижен, а в тяжелых случаях отсутствует вовсе.
- Подошвенный рефлекс. При легком раздражении стопы тупым предметом (например, неврологическим молоточком) по направлению от пятки к пальцам происходит рефлекторное сгибание стопы и пальцев внутрь. У пациентов с ишиасом этот рефлекс снижен или отсутствует.
- Коленный рефлекс. Этот тест знаком всем еще с детства: врач предлагает пациенту сесть на стул и поставить согнутые в коленном суставе ноги на пол. Затем он слегка ударяет молоточком по сухожилию, которое соединяет надколенник с большеберцовой костью. У здорового человека происходит рефлекторное выпрямление ноги. При пояснично-крестцовой радикулопатии этот рефлекс снижен или отсутствует.
При неврологическом обследовании также применяются так называемые тесты натяжения. Наиболее популярен тест Ласега: при ишиасе пациент, поднимающий прямую ногу в положении сидя или лежа на спине, чувствует боль по ходу седалищного нерва.
Лабораторная диагностика
При ишиасе никаких изменений в анализах крови и мочи не наблюдается¹. Эти анализы проводятся только в рамках дифференциальной диагностики, когда специалисту необходимо исключить инфекционные, аутоиммунные или онкологические заболевания.
Аппаратная диагностика
При диагностике пояснично-крестцовой радикулопатии аппаратные методы наиболее информативны. Кроме того, они безболезненны и не требуют специальной подготовки пациента.
1. Компьютерная томография (КТ). Позволяет визуализировать как послойные срезы позвоночника, так и получить его трехмерное изображение. Отличительной особенностью КТ является высокая точность и достоверность полученных данных в отношении, преимущественно, костных структур позвоночника.
2. Магнитно-резонансная томография (МРТ). Еще один метод трехмерной визуализации, который, в отличие от КТ, позволяет получить точное изображение не только позвоночника, но и мягких тканей. Поэтому МРТ будет более информативен при необходимости визуализации спинного мозга и нервных корешков. Метод достаточно дорогостоящий. Проведение МРТ противопоказано пациентам с металлическими имплантатами и искусственными водителями ритма.
3. Рентгенография. По точности уступает МРТ и КТ, однако более доступна, поскольку необходимое оборудование есть практически в любой больнице. Рентгенография позволяет исключить спондилез как причину болевых ощущений. Не назначается больным, страдающим ожирением, поскольку в этом случае изображение позвонков на снимках будет недостаточно четким.
4. Электронейромиография. Применяется для того чтобы исключить заболевания периферической нервной системы, которые могут протекать под маской ишиаса. Как правило, это обследование назначают при нарушении чувствительности в конечностях. Но кожу пациента устанавливают электроды в виде пластин или тонких иголочек, которые дают слабый импульс и считывают ответный сигнал, преобразуя его в график. Процедура безболезненная, возможен лишь легких дискомфорт.
Какие болезни почек и мочевыводящих путей могут привести к появлению крови при мочеиспускании?
Существует несколько причин, из-за которых в моче может появиться кровь. Расскажем о них подробнее.
Цистит
Цистит (воспаление мочевого пузыря) – наиболее частая причина гематурии у женщин. При этом появление крови возникает чаще в конце мочеиспускания, сопровождается болью в нижней части живота. При цистите позывы к мочеиспусканию учащаются, моча выделяется малыми порциями.
Цистит может вызывать неспецифическая флора (кишечные палочки, стафилококки, стрептококки, энтерококки и другие) и возбудители половых инфекций. Чаще микроорганизмы попадают в орган «снизу вверх» (через мочеиспускательный канал): это связано с анатомическими особенностями женской уретры (короткая и относительно широкая). Возможно попадание инфекции в мочевой пузырь с током крови и лимфы при воспалительных процессах в других органах, а также с мочой из почек или мочеточников.
Уретрит
Уретрит – воспаление мочеиспускательного канала. У женщин редко приводит к появлению крови в урине. Сопровождается жжением, дискомфортом при мочеиспускании. Может быть проявлением половых инфекций – гонореи, хламидиоза, генитального герпеса. Уретрит также может возникнуть при высокой концентрации различных солей и кислот в моче, их кристаллизации и формировании «песка». В этом случае слизистая уретры раздражается и возможно появление в моче примесей крови в малых количествах.
Заболевания наружных половых органов
Различные заболевания наружных половых органов женщины – воспалительные, онкологические, особенно с формированием дефектов кожи наружных половых губ и слизистой входа во влагалище в виде язвочек и эрозий, трещин – еще одна причина. При этом в моче может появляться примесь крови в небольших количествах или регистрироваться микрогематурия – наличие эритроцитов в ОАМ.
Попадание урины на область вульвы или промежности в этих случаях сопровождается временным жжением и дискомфортом.
Мочекаменная болезнь
Мочекаменная болезнь – нарушение обмена веществ, которое сопровождается образованием в почках или мочевыводящих путях камней. Предрасполагающие факторы к формированию МКБ – наследственные нарушения обмена веществ, состав воды в регионе, нарушение питьевого режима и питания.
Кровь в урине в этих случаях появляется после приступа почечной колики, когда камень «движется» по мочеточникам или уретре, вызывая травматизацию слизистых. Это состояние сопровождается выраженной болью в пояснице или внизу живота, частыми позывами к мочеиспусканию, нарушением общего состояния в виде тошноты, возможна рвота.
Поведение женщины с приступом почечной колики обычно беспокойное, требует обезболивания. Часто на фоне мочекаменной болезни развивается пиелонефрит – воспаление почек и лоханок, которые переходят в мочеточники. Для пиелонефрита характерно повышение температуры, боль в области поясницы со стороны поражения.
Важно! До определенного времени камни никак себя не проявляют. В этих случаях нет болевого синдрома, кровь при мочеиспускании отсутствует, патология в анализе мочи не определяется
Гломерулонефрит
Гломерулонефрит – тяжелое заболевание, которое вызвано поражением структур почек, обеспечивающих фильтрацию крови. Цвет мочи обычно при этой патологии розово-красный, болезненности при мочеиспускании нет. Сопровождается выраженным повышением артериального давления, формированием отеков лица и конечностей.
Причинами гломерулонефрита могут быть переохлаждения, инфекции горла, скарлатина, аутоиммунные заболевания.
Злокачественные опухоли
Злокачественные опухоли почек, мочеточников, мочевого пузыря – причины появления гематурии. Редко сопровождаются болезненным и дискомфортным мочеиспусканием. В таких случаях возникает снижение уровня гемоглобина, из-за чего появляется общая слабость, сонливость, бледность кожных покровов и слизистых.
Доброкачественные опухоли
Доброкачественные опухоли в виде «полипов» мочеиспускательного канала или мочевого пузыря – еще одна причина. При нарушении кровообращения в области полипов, их травматизации тоже возможна примесь крови в урине.
После цистоскопии
После диагностической манипуляции по визуализации слизистых уретры и мочевого пузыря с помощью специального аппарата может появляться кровь в моче. Это связано с тем, что цистоскопия предрасполагает к травматизации слизистых.
Эта процедура назначается только при необходимости: когда с помощью других методов точный диагноз поставить невозможно.